23.4: זיהומים נגיפיים במערכת הרבייה
- Page ID
- 209276
מטרות למידה
- זהה את הנגיפים הנפוצים ביותר הגורמים לזיהומים במערכת הרבייה
- השווה את המאפיינים העיקריים של מחלות ויראליות ספציפיות המשפיעות על מערכת הרבייה
מספר וירוסים יכולים לגרום לבעיות חמורות במערכת הרבייה האנושית. מרבית הזיהומים הנגיפיים הללו אינם ניתנים לריפוי, מה שמגדיל את הסיכון להעברה מינית מתמשכת. בנוסף, זיהומים ויראליים כאלה נפוצים מאוד בארצות הברית. לדוגמא, נגיף הפפילומה האנושי (HPV) הוא ה- STI הנפוץ ביותר במדינה, עם שכיחות מוערכת של 79.1 מיליון זיהומים בשנת 2008; נגיף הרפס סימפלקס 2 (HSV-2) הוא ה- STI השכיח הבא עם 24.1 מיליון זיהומים. 1 בחלק זה נבחן זיהומים ויראליים מרכזיים אלה ואחרים במערכת הרבייה.
הרפס גניטלי
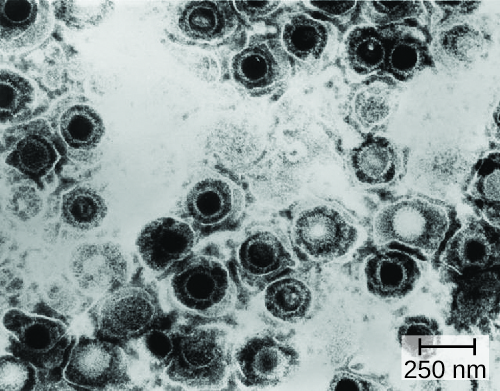
הרפס באברי המין הוא מצב שכיח הנגרם על ידי נגיף הרפס סימפלקס (איור\(\PageIndex{1}\)), נגיף DNA עטוף דו-גדילי המסווג לשני סוגים נפרדים. לנגיף הרפס סימפלקס מספר גורמי ארסיות, כולל חלבון תאים נגוע (ICP) 34.5, המסייע בשכפול ומעכב את התבגרותם של תאים דנדריטים כמנגנון להימנעות מחיסול על ידי מערכת החיסון. בנוסף, גליקופרוטאינים על פני השטח על המעטפת הנגיפית מקדמים את ציפוי נגיף הרפס סימפלקס בנוגדנים וגורמי השלמה, ומאפשרים לנגיף להופיע כ"עצמי "ולמנוע הפעלה וחיסול של מערכת החיסון.
ישנם שני סוגים של נגיף הרפס סימפלקס. בעוד נגיף הרפס סימפלקס מסוג 1 (HSV-1) קשור בדרך כלל לנגעים דרך הפה כמו פצעים קרים או שלפוחיות חום (ראה זיהומים ויראליים בעור ובעיניים), נגיף הרפס סימפלקס מסוג 2 (HSV-2) קשור בדרך כלל להרפס באברי המין. עם זאת, שני הנגיפים יכולים להדביק כל מיקום כמו גם חלקים אחרים בגוף. מגע אוראלי-גניטלי יכול להפיץ וירוס מהפה לאזור איברי המין או להיפך.
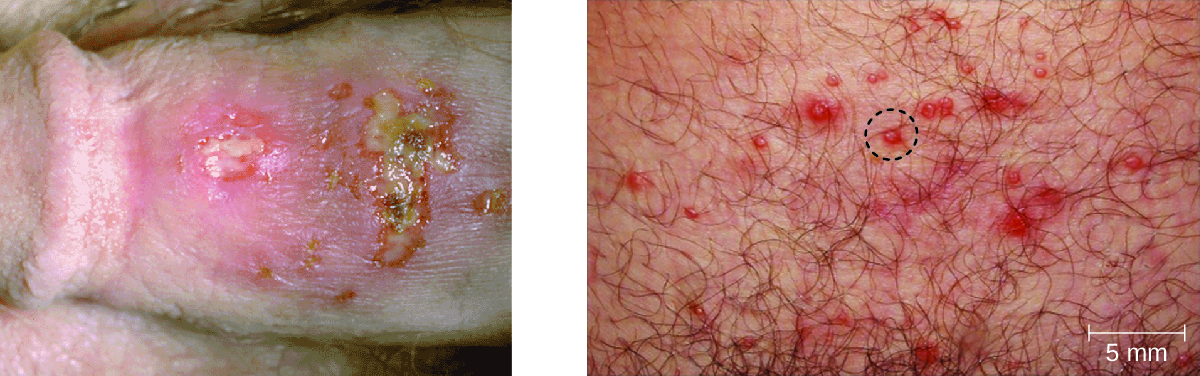
אנשים נגועים רבים אינם מפתחים תסמינים, ולכן אינם מבינים שהם נושאים את הנגיף. עם זאת, אצל חלק מהאנשים הנגועים חום, צמרמורות, סבל, בלוטות לימפה נפוחות וכאבים קודמים להתפתחות שלפוחיות מלאות נוזלים שעלולות להיות מעצבנות ולא נוחות. כאשר שלפוחיות אלה מתפרצות, הן משחררות נוזל זיהומי ומאפשרות העברת HSV. בנוסף, נגעי הרפס פתוחים יכולים להגביר את הסיכון להתפשטות או לרכישת HIV.
אצל גברים, נגעי ההרפס מתפתחים בדרך כלל על הפין ועשויים להיות מלווים בהפרשה מימית. אצל נשים, השלפוחיות מתפתחות לרוב על הפות, אך עשויות להתפתח גם על הנרתיק או צוואר הרחם (איור\(\PageIndex{2}\)). התסמינים הם בדרך כלל קלים, אם כי הנגעים עשויים להיות מגרים או מלווים באי נוחות בשתן. השימוש בקונדומים לא תמיד יכול להיות אמצעי יעיל למניעת העברת הרפס גניטלי מאז נגעים יכולים להתרחש על אזורים אחרים מאשר איברי המין.
נגיפי הרפס סימפלקס יכולים לגרום לזיהומים חוזרים ונשנים מכיוון שהנגיף יכול להיות סמוי ואז להפעיל אותו מחדש. זה קורה יותר נפוץ עם HSV-2 מאשר עם HSV-1. 2 הנגיף נע במורד עצבים היקפיים, בדרך כלל נוירונים תחושתיים, לגנגליה בעמוד השדרה (או הגנגליון הטריגמינלי או הגרעינים המותניים-מקודשים) והופך סמוי. הפעלה מחדש יכולה להתרחש מאוחר יותר ולגרום להיווצרות שלפוחיות חדשות. HSV-2 מפעיל מחדש בצורה היעילה ביותר מהגרעינים המותניים-מקודשים. לא כל מי שנדבק ב- HSV-2 חווה הפעלות מחדש, הקשורות בדרך כלל למצבים מלחיצים, ותדירות ההפעלה מחדש משתנה לאורך החיים ובקרב אנשים. בין התפרצויות או כשאין שלפוחיות ברורות, עדיין ניתן להעביר את הנגיף.
טכניקות וירולוגיות וסרולוגיות משמשות לאבחון. הנגיף עשוי להיות מתורבת מנגעים. שיטות החיסון המשמשות לאיתור וירוסים מתרבויות דורשות בדרך כלל פחות מומחיות משיטות המבוססות על אפקט ציטופתי (CPE), כמו גם היותן אופציה פחות יקרה. עם זאת, PCR או שיטות הגברה אחרות של DNA עשויות להיות מועדפות מכיוון שהן מספקות את התוצאות המהירות ביותר מבלי לחכות להגברת התרבות. PCR הוא גם הטוב ביותר לאיתור זיהומים מערכתיים. טכניקות סרולוגיות שימושיות גם בנסיבות מסוימות, כגון כאשר הסימפטומים נמשכים אך בדיקת PCR שלילית.
אמנם אין תרופה או חיסון לזיהומי HSV-2, אך קיימות תרופות אנטי-ויראליות המנהלות את הזיהום על ידי שמירה על הנגיף בשלב הרדומה או הסמוי שלו, תוך הפחתת הסימנים והתסמינים. אם התרופה מופסקת, המצב חוזר לחומרתו המקורית. התרופות המומלצות, אשר ניתן ליטול בתחילת התפרצות או מדי יום כשיטה למניעה, הן אציקלוביר, famciclovir ו- valacyclovir.
הרפס בילודים
דלקות הרפס בילודים, המכונות הרפס בילודים, מועברות בדרך כלל מהאם ליילוד במהלך הלידה, כאשר הילד חשוף לפתוגנים בתעלת הלידה. זיהומים יכולים להתרחש ללא קשר אם נגעים נמצאים בתעלת הלידה. ברוב המקרים, הזיהום של היילוד מוגבל לעור, לריריות ולעיניים, והתוצאות טובות. עם זאת, לעיתים הנגיף מופץ ומתפשט למערכת העצבים המרכזית, וכתוצאה מכך חסרים בתפקוד המוטורי או מוות.
במקרים מסוימים, זיהומים יכולים להתרחש לפני הלידה כאשר הנגיף חוצה את השליה. זה יכול לגרום לסיבוכים רציניים בהתפתחות העובר ועלול לגרום להפלה ספונטנית או לקויות קשות אם העובר שורד. המצב חמור ביותר כאשר האם נגועה ב- HSV לראשונה במהלך ההיריון. לפיכך, אמהות לעתיד נבדקות לאיתור זיהום HSV במהלך השליש הראשון להריון כחלק מפאנל TORCH של בדיקות טרום לידתי (ראה כיצד פתוגנים גורמים למחלות). טיפול סיסטמי acyclovir מומלץ לטפל בתינוקות עם הרפס ניאונטלי.
תרגיל \(\PageIndex{1}\)
- מדוע זיהומים בנגיף הרפס סמויים עדיין מעוררים דאגה קלינית?
- כיצד נדבק הרפס בילודים?
פפילומות אנושיות
יבלות מכל הסוגים נגרמות על ידי מגוון רחב של זנים של וירוס הפפילומה האנושי (HPV) (ראה זיהומים ויראליים של העור והעיניים). קונדילומטה אקומינטה, המכונה בדרך כלל יבלות באברי המין או יבלות מין (איור\(\PageIndex{3}\)), הן STI נפוץ ביותר הנגרם על ידי זנים מסוימים של HPV. קונדילומטה הם גידולים לא סדירים, רכים, ורודים הנמצאים באיברי המין החיצוניים או בפי הטבעת.
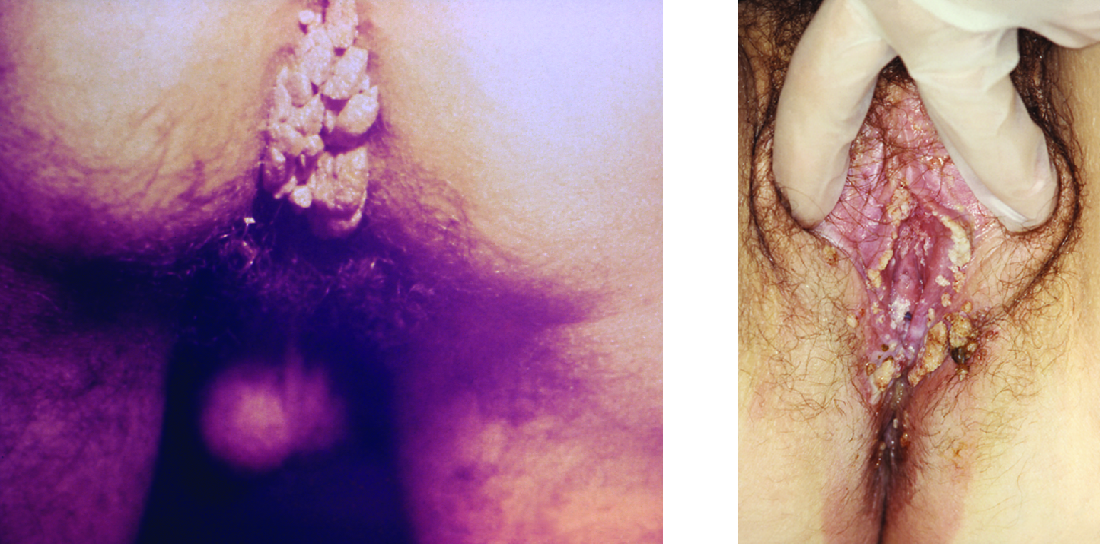
HPV הוא וירוס קטן ולא עטוף עם גנום DNA דו-גדילי מעגלי. חוקרים זיהו למעלה מ-200 זנים שונים (הנקראים סוגים) של HPV, כאשר כ-40 גורמים למחלות מין. בעוד שסוגים מסוימים של HPV גורמים ליבלות באברי המין, זיהום ב- HPV הוא לרוב אסימפטומטי ומגביל את עצמו. עם זאת, זיהום HPV באברי המין מתרחש לעיתים קרובות יחד עם מחלות מין אחרות כמו עגבת או זיבה. בנוסף, צורות מסוימות של HPV (לא אותן אלה הקשורות ליבלות באברי המין) קשורות לסרטן צוואר הרחם. ידוע כי לפחות 14 סוגי HPV אונקוגניים (הגורמים לסרטן) הם בעלי קשר סיבתי לסרטן צוואר הרחם. דוגמאות ל- HPV אונקוגני הן סוגים 16 ו -18, הקשורים ל -70% ממקרי סרטן צוואר הרחם. 3 סוגי HPV אונקוגניים יכולים גם לגרום לסרטן אורופרינגל, סרטן פי הטבעת, סרטן הנרתיק, סרטן הפות וסרטן הפין. רוב סוגי הסרטן הללו נגרמים על ידי HPV מסוג 16. גורמי נגיף HPV כוללים חלבונים (E6 ו- E7) המסוגלים להשבית חלבונים מדכאי גידולים, מה שמוביל לחלוקת תאים בלתי מבוקרת ולהתפתחות סרטן.
לא ניתן לגדל HPV, ולכן בדיקות מולקולריות הן השיטה העיקרית המשמשת לאיתור HPV. אמנם בדיקת HPV שגרתית אינה מומלצת לגברים, אך היא כלולה בהנחיות לנשים. מומלץ לבצע בדיקה ראשונית ל- HPV בגיל 30, המתבצעת במקביל לבדיקת פאפ. אם הבדיקות שליליות, מומלץ לבצע בדיקות HPV נוספות כל חמש שנים. במקרים מסוימים ייתכן שיהיה צורך בבדיקות תכופות יותר. הפרוטוקולים המשמשים לאיסוף, הובלה ואחסון דגימות משתנים בהתאם הן לסוג בדיקת HPV והן למטרת הבדיקה. יש לקבוע זאת במקרים בודדים בהתייעצות עם המעבדה שתבצע את הבדיקה.
מכיוון שבדיקות HPV נערכות לעתים קרובות במקביל לבדיקת פאפ, הגישה הנפוצה ביותר משתמשת באוסף מדגם יחיד בתוך בקבוקון אחד לשניהם. גישה זו משתמשת בציטולוגיה מבוססת נוזלים (LBC). הדגימות משמשות לאחר מכן לציטולוגיה של מריחת פאפ, כמו גם לבדיקת HPV וגנוטיפ. ניתן לזהות HPV במריחות פאפ על ידי נוכחות של תאים הנקראים קוילוציטים (הנקראים koilocytosis או אטיפיה koilocytotic). לקוילוציטים יש גרעין לא טיפוסי היפרכרומטי שמכתים בחושך ויחס גבוה בין חומר גרעיני לציטופלזמה. יש מראה ברור מובהק סביב הגרעין הנקרא הילה פרינו-גרעינית (איור). \(\PageIndex{4}\)
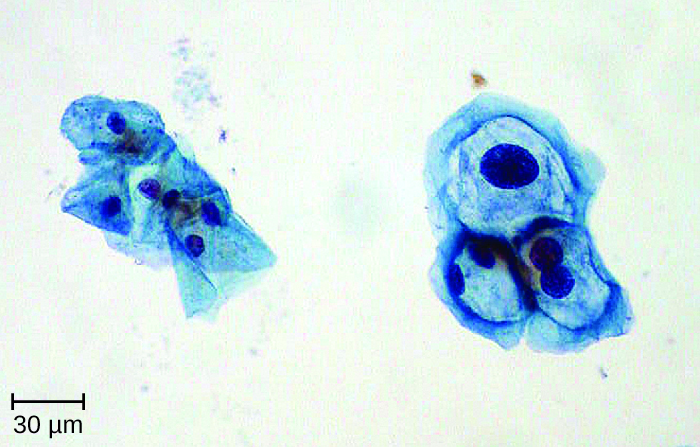
מרבית זיהומי ה- HPV נפתרים באופן ספונטני; עם זאת, טיפולים שונים משמשים לטיפול והסרת יבלות. תרופות מקומיות כגון imiquimod (אשר מגרה את הייצור של אינטרפרון), podofilox, או sinecatechins, עשוי להיות יעיל. יבלות ניתן גם להסיר באמצעות cryotherapy או ניתוח, אבל גישות אלה הם פחות יעיל עבור יבלות באברי המין מאשר סוגים אחרים של יבלות. אלקטרוקוטריזציה וטיפול בלייזר פחמן דו חמצני משמשים גם להסרת יבלות.
בדיקת פאפ רגילה יכולה לאתר תאים לא תקינים שעלולים להתקדם לסרטן צוואר הרחם, ואחריהם ביופסיה וטיפול מתאים. חיסונים עבור חלק מסוגי HPV בסיכון גבוה זמינים כעת. חיסון גרדאסיל כולל סוגים 6, 11, 16 ו -18 (סוגים 6 ו -11 קשורים ל -90% מדלקות יבלות באברי המין וסוגים 16 ו -18 קשורים ל -70% ממקרי סרטן צוואר הרחם). Gardasil 9 מחסן נגד ארבעת הסוגים הקודמים וחמישה סוגים נוספים בסיכון גבוה (31, 33, 45, 52 ו -58). חיסון Cervarix כולל רק סוגי HPV 16 ו -18. חיסון הוא הדרך היעילה ביותר למניעת זיהום ב- HPV אונקוגני, אך חשוב לציין כי לא כל סוגי ה- HPV האונקוגניים מכוסים על ידי החיסונים הזמינים. מומלץ הן לבנים והן לבנות לפני פעילות מינית (בדרך כלל בין הגילאים תשע עד חמש עשרה).
תרגיל \(\PageIndex{2}\)
- מהי אבחנה של זיהום HPV במריחת פאפ?
- מה המוטיבציה לחיסון HPV?
מחלות מין סודיות
מעטים האנשים הסובלים מ- STI (או חושבים שיש להם כזה) להוטים לשתף מידע זה בפומבי. למעשה, לחולים רבים אפילו לא נוח לדון בסימפטומים באופן פרטי עם הרופאים שלהם. למרבה הצער, הסטיגמה החברתית הקשורה ל- STIs מקשה על אנשים נגועים לחפש את הטיפול הדרוש להם ויוצרת את התפיסה השגויה כי מחלות מין נדירות. במציאות, STIs הם נפוצים למדי, אבל קשה לקבוע בדיוק כמה נפוץ.
מחקר שנערך לאחרונה על ההשפעות של חיסון HPV מצא שכיחות HPV בסיסית של 26.8% בקרב נשים בגילאי 14 עד 59. בקרב נשים בגילאי 20-24, השכיחות הייתה 44.8%; במילים אחרות, כמעט מחצית מהנשים בקבוצת גיל זו סבלו מזיהום נוכחי. 4 על פי ה- CDC, זיהום HSV-2 הוערך בשכיחות של 15.5% בקרב אנשים צעירים יותר (14—49 שנים) בשנים 2007-2010, לעומת 20.3% באותה קבוצת גיל בשנים 1988—1994. עם זאת, ה- CDC מעריך כי 87.4% מהאנשים הנגועים בקבוצת גיל זו לא אובחנו על ידי רופא. 5
גורם מסבך נוסף הוא שמחלות מין רבות יכולות להיות אסימפטומטיות או שיש להן תקופות חביון ארוכות. לדוגמה, ה- CDC מעריך כי בקרב נשים בגילאי 14-49 בארצות הברית, כ -2.3 מיליון (3.1%) נגועים בפרוטוזואן Trichomonas המועבר במגע מיני (ראה זיהומים פרוטוזואנים של מערכת האורגניטלים); עם זאת, במחקר שנערך על נשים נגועות, 85% מאלה שאובחנו עם הזיהום היו אסימפטומטיים. 6
גם כאשר מטופלים מטופלים במחלות מין סימפטומטיות, זה יכול להיות קשה להשיג נתונים מדויקים על מספר המקרים. בעוד שמחלות מין כמו כלמידיה, זיבה ועגבת הן מחלות הניתנות לדיווח - כלומר כל אבחנה חייבת להיות מדווחת על ידי ספקי שירותי בריאות ל- CDC - מחלות STI אחרות אינן ניתנות לדיווח (למשל, הרפס באברי המין, יבלות באברי המין וטריכומוניאזיס). בין הטאבו החברתי, חוסר העקביות של הסימפטומים והיעדר דיווח חובה, זה יכול להיות קשה להעריך את השכיחות האמיתית של מחלות מין - אבל אפשר לומר שהם נפוצים הרבה יותר ממה שרוב האנשים חושבים.
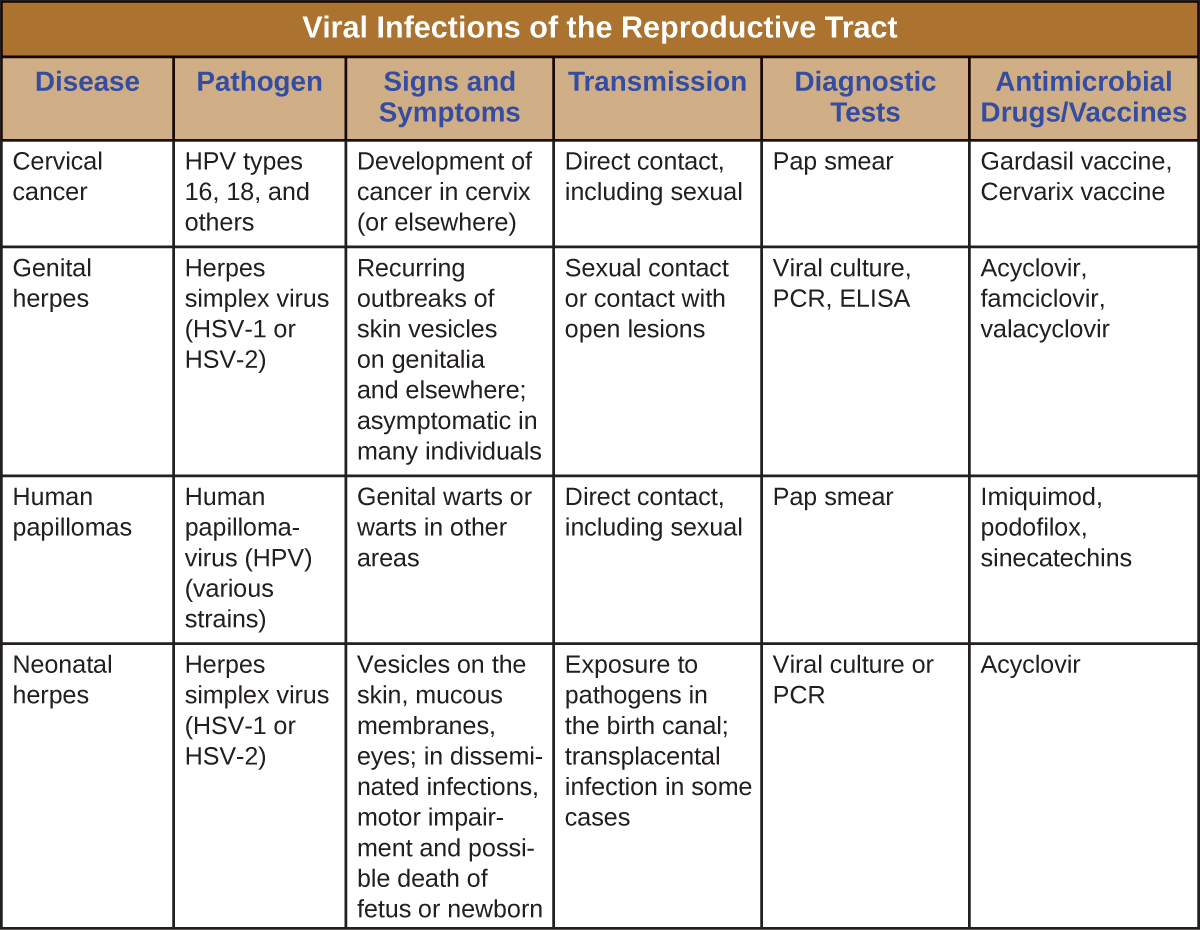
זיהומים בדרכי הרבייה הנגיפיות
איור \(\PageIndex{5}\) מסכם את המאפיינים החשובים ביותר של מחלות ויראליות המשפיעות על מערכת הרבייה האנושית.
מושגי מפתח וסיכום
- הרפס גניטלי נגרמת בדרך כלל על ידי HSV-2 (אם כי HSV-1 יכול גם להיות אחראי) ועלול לגרום להתפתחות של שלפוחיות זיהומיות, שעלולות לחזור על עצמן.
- הרפס ילודים יכול להופיע אצל תינוקות שנולדו לאמהות נגועות ויכול לגרום לתסמינים שנעים בין קלים יחסית (שכיחים יותר) לחמורים.
- נגיפי הפפילומה האנושיים הם הנגיפים הנפוצים ביותר המועברים במגע מיני וכוללים זנים הגורמים ליבלות באברי המין וכן זנים הגורמים לסרטן צוואר הרחם.
הערות שוליים
- 1 קתרין לינדסי סאטרוויט, אליזבת טורון, אליסה מייטס, איילין פ 'דאן, רינה מהאג'אן, מ 'שריל באנז אוקמיה, ג'ון סו, פוג'י שו והילארד וינשטוק. "זיהומים המועברים במגע מיני בקרב נשים וגברים בארה"ב: הערכות שכיחות ושכיחות, 2008." מחלות המועברות במגע מיני 40, מס '3 (2013): 187—193.
- 2 מרכזים לבקרת מחלות ומניעתן. "הנחיות לטיפול במחלות מין לשנת 2015: הרפס באברי המין", 2015. http://www.cdc.gov/std/tg2015/herpes.htm.
- 3 לורן טקסטון ואלן ג 'וקסמן. "מניעת סרטן צוואר הרחם: חיסון והקרנה 2015." מרפאות רפואיות של צפון אמריקה 99, מס '3 (2015): 469—477.
- 4 איילין פ 'דאן, אליזבת ר 'אונגר, מאיה שטרנברג, ג'רלדין מקווילן, דיוויד סי סוואן, סוניה ס פאטל ולורי א 'מרקוביץ. "שכיחות זיהום HPV בקרב נשים בארצות הברית." כתב העת של איגוד הרפואה האמריקאי 297, מס '8 (2007): 813—819.
- 5 מרכזים לבקרת מחלות ומניעתן. "הרפס באברי המין - גיליון עובדות CDC", 2015. www.cdc.gov/std/הרפס/stdfac... s-detailed.htm.
- 6 מרכזים לבקרת מחלות ומניעתן. "סטטיסטיקה של טריכומוניאזיס", 2015. http://www.cdc.gov/std/trichomonas/stats.htm.


