19.2: اضطرابات المناعة الذاتية
- Page ID
- 194644
أهداف التعلم
- اشرح سبب تطور اضطرابات المناعة الذاتية
- قدم بعض الأمثلة على أمراض المناعة الذاتية الخاصة بالأعضاء والجهازية
في عام 1970، طور الفنان والت كيلي ملصقًا للترويج ليوم الأرض، يضم شخصية من Pogo، وهو شريط القصص المصورة اليومية في صحيفته. في الملصق، ينظر بوجو إلى غابة مليئة بالقمامة ويقول بسخرية: «لقد التقينا بالعدو وهو نحن». لم يكن بوجو يتحدث عن جهاز المناعة البشري، ولكن كان من الممكن أن يكون كذلك. على الرغم من أن الجهاز المناعي يحمي الجسم من خلال مهاجمة «الأعداء» الغزاة (مسببات الأمراض)، في بعض الحالات، يمكن للجهاز المناعي تحديد خلايا الجسم عن طريق الخطأ على أنها العدو، مما يؤدي إلى أمراض المناعة الذاتية.
أمراض المناعة الذاتية هي تلك التي يتعرض فيها الجسم للهجوم من خلال الاستجابة المناعية التكيفية الخاصة به. في الحالات الطبيعية والصحية، يحفز الجهاز المناعي على التحمل، وهو نقص الاستجابة المناعية المضادة للذات. ومع ذلك، مع المناعة الذاتية، هناك فقدان للقدرة المناعية، وتشمل الآليات المسؤولة عن أمراض المناعة الذاتية تفاعلات فرط الحساسية من النوع الثاني والثالث والرابع. يمكن أن تحتوي أمراض المناعة الذاتية على مجموعة متنوعة من الأعراض المختلطة التي تشتعل وتختفي، مما يجعل التشخيص صعبًا.
أسباب أمراض المناعة الذاتية هي مزيج من التركيب الجيني للفرد وتأثير التأثيرات البيئية، مثل أشعة الشمس والالتهابات والأدوية والمواد الكيميائية البيئية. ومع ذلك، فإن غموض هذه القائمة يعكس فهمنا الضعيف لمسببات هذه الأمراض. باستثناء عدد قليل جدًا من الأمراض المحددة، لم يتم وصف حدث (أحداث) البدء في معظم حالات المناعة الذاتية بشكل كامل.
هناك العديد من الأسباب المحتملة لأصل أمراض المناعة الذاتية، ومن المحتمل أن تكون المناعة الذاتية بسبب عدة عوامل. تشير الأدلة الآن إلى أن الخلايا التائية والبائية التنظيمية تلعب دورًا أساسيًا في الحفاظ على التحمل والوقاية من استجابات المناعة الذاتية. تعتبر الخلايا التائية التنظيمية مهمة بشكل خاص لتثبيط الخلايا التائية ذاتية التفاعل التي لا يتم التخلص منها أثناء اختيار الغدة الصعترية والهروب من الغدة الصعترية (انظر الخلايا اللمفاوية التائية والمناعة الخلوية). بالإضافة إلى ذلك، يمكن أن يؤدي تقليد المستضد بين مستضدات مسببات الأمراض والمستضدات الذاتية الخاصة بنا إلى التفاعل المتبادل والمناعة الذاتية. قد تتعرض المستضدات الذاتية المخفية بسبب الصدمة أو التفاعلات الدوائية أو حالات المرض، وتؤدي إلى استجابة المناعة الذاتية. كل هذه العوامل يمكن أن تساهم في المناعة الذاتية. في نهاية المطاف، يأتي تلف الأنسجة والأعضاء في حالة مرض المناعة الذاتية نتيجة للاستجابات الالتهابية غير المناسبة؛ لذلك، غالبًا ما يشمل العلاج الأدوية المثبطة للمناعة والكورتيكوستيرويدات.
أمراض المناعة الذاتية الخاصة بالأعضاء
تعتبر بعض أمراض المناعة الذاتية خاصة بالأعضاء، مما يعني أن الجهاز المناعي يستهدف أعضاء أو أنسجة معينة. تشمل أمثلة أمراض المناعة الذاتية الخاصة بالأعضاء مرض الاضطرابات الهضمية ومرض جريفز والتهاب الغدة الدرقية هاشيموتو وداء السكري من النوع الأول ومرض أديسون.
مرض السيلياك
يعد مرض الاضطرابات الهضمية إلى حد كبير مرضًا يصيب الأمعاء الدقيقة، على الرغم من أن الأعضاء الأخرى قد تتأثر. الأشخاص في الثلاثينيات والأربعينيات من العمر والأطفال هم الأكثر شيوعًا، ولكن يمكن أن يبدأ مرض الاضطرابات الهضمية في أي عمر. ينتج عن تفاعل مع البروتينات، التي تسمى عادة الغلوتين، والتي توجد بشكل أساسي في القمح والشير والجاودار وبعض الحبوب الأخرى. للمرض العديد من الأسباب الوراثية (الاستعدادات) والتأثيرات البيئية غير المفهومة. عند التعرض للغلوتين، ينتج الجسم العديد من الأجسام المضادة الذاتية والاستجابة الالتهابية. تؤدي الاستجابة الالتهابية في الأمعاء الدقيقة إلى انخفاض في عمق الزوائد الدقيقة للغشاء المخاطي، مما يعيق الامتصاص ويمكن أن يؤدي إلى فقدان الوزن وفقر الدم. يتميز المرض أيضًا بالإسهال وآلام البطن، وهي أعراض غالبًا ما يتم تشخيصها بشكل خاطئ على أنها متلازمة القولون العصبي.
يتم تشخيص مرض الاضطرابات الهضمية من خلال الاختبارات المصلية لوجود الأجسام المضادة IgA بشكل أساسي لمكونات الغلوتين وإنزيم ترانسجلوتيناميناز والأجسام المضادة الذاتية للإندوميزيوم، وهو نسيج ضام يحيط بألياف العضلات. عادة ما تتم متابعة الاختبارات المصلية من خلال التنظير وخزعة الغشاء المخاطي للاثني عشر. وجدت استطلاعات الفحص المصلي أن حوالي 1٪ من الأفراد في المملكة المتحدة إيجابيون على الرغم من أنهم لا يظهرون جميعًا أعراضًا. 1 يسمح هذا التعرف المبكر بمزيد من المراقبة الدقيقة والوقاية من الأمراض الشديدة.
يتم علاج مرض الاضطرابات الهضمية بالإزالة الكاملة للأطعمة المحتوية على الغلوتين من النظام الغذائي، مما يؤدي إلى تحسين الأعراض وتقليل خطر حدوث مضاعفات. تشمل الأساليب النظرية الأخرى تربية الحبوب التي لا تحتوي على مكونات تفاعلية مناعية أو تطوير مكملات غذائية تحتوي على إنزيمات تكسر مكونات البروتين التي تسبب الاستجابة المناعية. 2
اضطرابات الغدة الدرقية
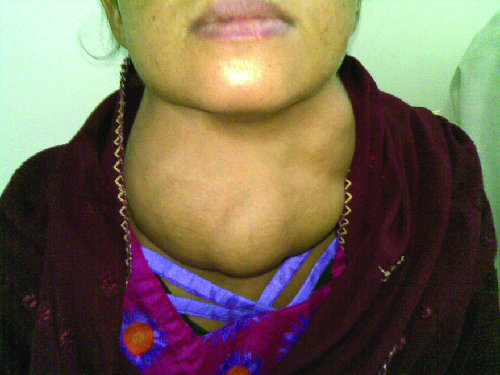
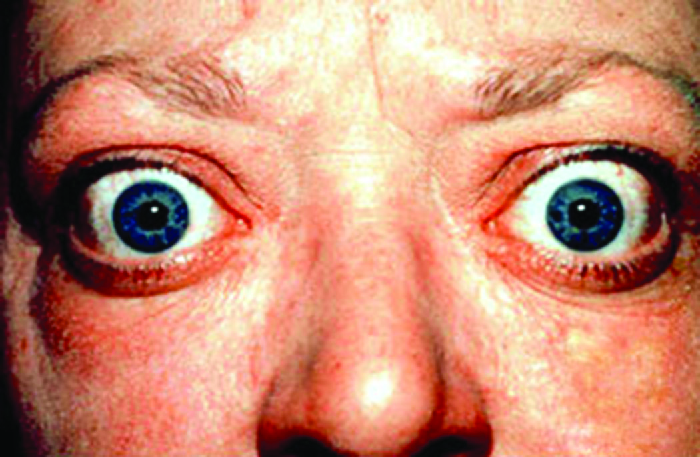
مرض جريفز هو السبب الأكثر شيوعًا لفرط نشاط الغدة الدرقية في الولايات المتحدة. تنجم أعراض مرض جريفز عن إنتاج الغلوبولين المناعي المحفز للغدة الدرقية (TSI) والذي يُطلق عليه أيضًا الجسم المضاد لمستقبلات TSH. يستهدف TSI مستقبل هرمون تحفيز الغدة الدرقية (TSH) ويرتبط به، والذي تنتجه الغدة النخامية بشكل طبيعي. قد يسبب TSI أعراضًا متضاربة لأنه قد يحفز الغدة الدرقية لإنتاج الكثير من هرمون الغدة الدرقية أو يمنع إنتاج هرمون الغدة الدرقية تمامًا، مما يجعل التشخيص أكثر صعوبة. تشمل علامات وأعراض مرض جريفز عدم تحمل الحرارة، وسرعة ضربات القلب وعدم انتظامها، وفقدان الوزن، وتضخم الغدة الدرقية (تضخم الغدة الدرقية، والبروز تحت جلد الحلق [الشكل\(\PageIndex{1}\)]) وجفاف العين (انتفاخ العينين) الذي يشار إليه غالبًا باسم اعتلال جريفز للعين (الشكل\(\PageIndex{2}\)).
السبب الأكثر شيوعًا لقصور الغدة الدرقية في الولايات المتحدة هو التهاب الغدة الدرقية هاشيموتو، والذي يُطلق عليه أيضًا التهاب الغدة الدرقية الليمفاوي المزمن. غالبًا ما يصاب مرضى التهاب الغدة الدرقية هاشيموتو بمجموعة من الأمراض المختلفة لأنهم أكثر عرضة للإصابة بأمراض المناعة الذاتية الإضافية مثل مرض أديسون (الذي تمت مناقشته لاحقًا في هذا القسم) والسكري من النوع 1 والتهاب المفاصل الروماتويدي ومرض الاضطرابات الهضمية. التهاب الغدة الدرقية هاشيموتو هو مرض يصيب الخلايا T H 1 ويحدث عندما تتعرض الغدة الدرقية للهجوم من قبل الخلايا الليمفاوية السامة للخلايا والبلاعم والأجسام المضادة الذاتية. تؤدي استجابة المناعة الذاتية هذه إلى العديد من الأعراض التي تشمل تضخم الغدة الدرقية (الشكل\(\PageIndex{1}\))، وعدم تحمل البرد، وضعف العضلات، والمفاصل المؤلمة والتصلب، والاكتئاب، وفقدان الذاكرة.
داء السكري من النوع 1
عادة ما يتم تشخيص مرض السكري لدى الأحداث، أو داء السكري من النوع الأول، لدى الأطفال والشباب. إنه مرض مناعي ذاتي يعتمد على الخلايا التائية ويتميز بالتدمير الانتقائي لخلايا بيتا في جزر لانجرهانز في البنكرياس بواسطة خلايا CD8 T بوساطة CD4 T H 1 والأجسام المضادة لخلايا بيتا ونشاط البلاعم. هناك أيضًا أدلة على أن العدوى الفيروسية يمكن أن يكون لها دور محفز أو مثبط في تطور داء السكري من النوع 1 (T1D). يؤدي تدمير خلايا بيتا إلى نقص إنتاج الأنسولين من قبل البنكرياس. في T1D، قد يحدث تدمير خلايا بيتا على مدى عدة سنوات، ولكن أعراض ارتفاع السكر في الدم، والزيادة الشديدة في العطش والتبول، وفقدان الوزن، والتعب الشديد عادة ما تظهر بشكل مفاجئ، ولا يحدث التشخيص عادة حتى يتم تدمير معظم خلايا بيتا بالفعل.
مرض أديسون المناعي الذاتي
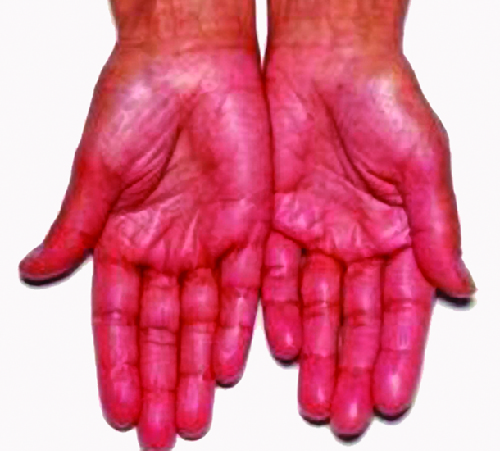
يعد تدمير الغدد الكظرية (الغدد الموجودة فوق الكلى والتي تنتج الجلوكوكورتيكويدات والكورتيكويدات المعدنية والمنشطات الجنسية) سببًا لمرض أديسون، والذي يُطلق عليه أيضًا قصور الغدة الكظرية الأولي (PAI). اليوم، يتم تشخيص ما يصل إلى 80٪ من حالات مرض أديسون على أنها مرض أديسون المناعي الذاتي (AAD)، والذي يحدث بسبب استجابة المناعة الذاتية لأنسجة الغدة الكظرية التي تعطل وظيفة الغدة الكظرية. يؤدي اضطراب وظيفة الغدة الكظرية إلى ضعف عمليات التمثيل الغذائي التي تتطلب مستويات طبيعية من هرمون الستيرويد، مما يسبب علامات وأعراض في جميع أنحاء الجسم. هناك أدلة على أن كلاً من آليات المناعة الخلطية وCD4 T H 1 التي تعمل بواسطة الخلايا التائية CD8 موجهة إلى قشرة الغدة الكظرية في AAD. هناك أيضًا أدلة على أن استجابة المناعة الذاتية مرتبطة بتدمير المناعة الذاتية للغدد الصماء الأخرى أيضًا، مثل البنكرياس والغدة الدرقية، وهي حالات يشار إليها مجتمعة باسم متلازمات الغدد الصماء المناعية الذاتية (APS). في ما يصل إلى 80٪ من المرضى الذين يعانون من AAD، يتم إنتاج الأجسام المضادة لثلاثة إنزيمات تشارك في تخليق الستيرويد: 21-هيدروكسيلاز (21-OH) و 17ألفا هيدروكسيلاز وإنزيم الانقسام بالسلسلة الجانبية للكوليسترول. 3 الجسم المضاد الذاتي الأكثر شيوعًا الموجود في AAD هو 21-OH، والأجسام المضادة لأي من الإنزيمات الرئيسية لإنتاج الستيرويد هي تشخيص AAD. يتم استهداف خلايا قشرة الغدة الكظرية وتدميرها واستبدالها بنسيج ليفي عن طريق الالتهاب بوساطة المناعة. في بعض المرضى، يتم تدمير 90٪ على الأقل من قشرة الغدة الكظرية قبل أن تصبح الأعراض تشخيصية.
تشمل أعراض AAD الضعف والغثيان وانخفاض الشهية وفقدان الوزن وفرط التصبغ (الشكل\(\PageIndex{3}\)) وفرط بوتاسيوم الدم (ارتفاع مستويات البوتاسيوم في الدم) ونقص صوديوم الدم (انخفاض مستويات الصوديوم في الدم) ونقص السكر في الدم (انخفاض مستويات السكر في الدم) وانخفاض ضغط الدم (انخفاض ضغط الدم) وفقر الدم، كثرة الخلايا الليمفاوية (انخفاض مستويات خلايا الدم البيضاء)، والتعب. تحت الضغط الشديد، مثل الجراحة أو الصدمة العرضية أو العدوى، قد يعاني المرضى الذين يعانون من AAD من أزمة كظرية تؤدي إلى تقيؤ المريض، والمعاناة من آلام في البطن، وتشنجات الظهر أو الساق، وحتى انخفاض ضغط الدم الشديد الذي يؤدي إلى الصدمة.
التمارين\(\PageIndex{1}\)
- ما هي أسماء أمراض المناعة الذاتية التي تتداخل مع وظيفة الغدة الهرمونية؟
- وصف كيف تختلف آليات مرض جريفز والتهاب الغدة الدرقية هاشيموتو.
- قم بتسمية الخلايا التي تم تدميرها في داء السكري من النوع الأول ووصف النتيجة.
أمراض المناعة الذاتية الجهازية
في حين أن أمراض المناعة الذاتية الخاصة بالأعضاء تستهدف أعضاء أو أنسجة معينة، فإن أمراض المناعة الذاتية الجهازية أكثر شيوعًا، وتستهدف العديد من الأعضاء أو الأنسجة في جميع أنحاء الجسم. تشمل أمثلة أمراض المناعة الذاتية الجهازية التصلب المتعدد والوهن العضلي الشديد والصدفية والتهاب المفاصل الروماتويدي والذئبة الحمامية الجهازية.
التصلب المتعدد
التصلب المتعدد (MS) هو أحد أمراض الجهاز العصبي المركزي المناعي الذاتي التي تؤثر على الدماغ والحبل الشوكي. تعتبر الآفات في مواقع متعددة داخل الجهاز العصبي المركزي سمة مميزة للتصلب المتعدد وتسببها تسلل الخلايا المناعية عبر الحاجز الدموي الدماغي. تشمل الخلايا المناعية الخلايا التائية التي تعزز الالتهاب وإزالة الميالين وتنخر الخلايا العصبية، وكلها تعطل الإشارات العصبية. تشمل أعراض مرض التصلب العصبي المتعدد الاضطرابات البصرية؛ وضعف العضلات؛ وصعوبة التنسيق والتوازن؛ والأحاسيس مثل التنميل أو الوخز أو «الدبابيس والإبر»؛ ومشاكل الإدراك والذاكرة.
الوهن العضلي الشديد
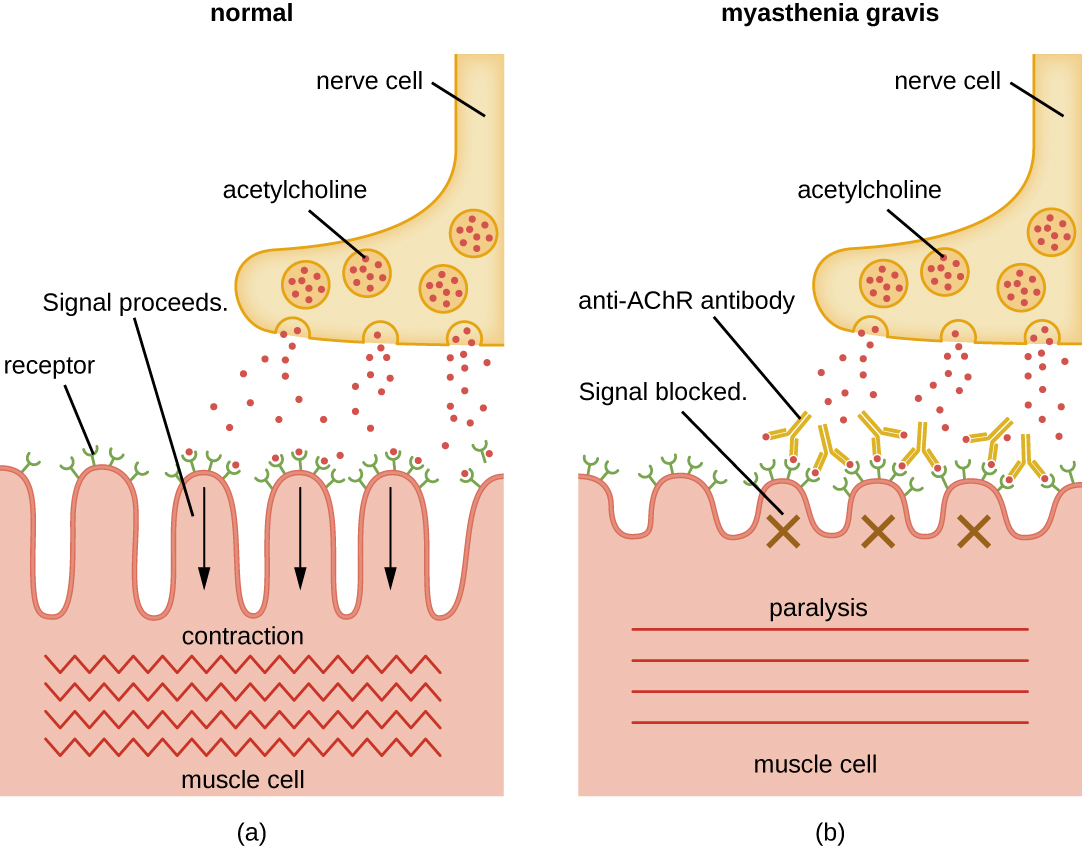
تؤدي الأجسام المضادة الذاتية الموجهة ضد مستقبلات الأسيتيل كولين (AHRs) في الشق المشبكي للوصلات العصبية العضلية إلى الوهن العضلي الشديد (الشكل\(\PageIndex{4}\)). الأجسام المضادة لـ ACHR هي IgGs عالية التقارب ويتطلب تركيبها خلايا CD4 T نشطة للتفاعل مع الخلايا البائية وتحفيزها. بمجرد إنتاج الأجسام المضادة لـ ACHR، تؤثر على الانتقال العصبي العضلي من خلال ثلاث آليات على الأقل:
- الربط التكميلي والتنشيط عند التقاطع العصبي العضلي
- تضخم الخلايا المتسارعة للجزيئات المترابطة بالأجسام المضادة
- حجب ACHR الوظيفي، الذي يمنع ارتباط الأسيتيل كولين العادي بـ aChR وتنشيطه
بغض النظر عن الآلية، فإن تأثير مضاد ACHR هو ضعف العضلات الشديد واحتمال الموت من خلال توقف التنفس في الحالات الشديدة.
مرض الصدفية
الصدفية هي مرض جلدي يسبب الحكة أو ظهور بقع مؤلمة من الجلد السميك والأحمر مع قشور فضية على المرفقين والركبتين وفروة الرأس والظهر والوجه والراحتين والقدمين وأحيانًا مناطق أخرى. يصاب بعض الأفراد المصابين بالصدفية أيضًا بنوع من التهاب المفاصل يسمى التهاب المفاصل الصدفي، حيث يمكن أن تلتهب المفاصل. تنجم الصدفية عن التفاعل المعقد بين الخلايا الكيراتينية والخلايا الجذعية والخلايا التائية والسيتوكينات التي تنتجها هذه الخلايا المختلفة. في عملية تسمى تجديد الخلايا، ترتفع خلايا الجلد التي تنمو بعمق في الجلد إلى السطح. عادةً ما تستغرق هذه العملية شهرًا. في الصدفية، نتيجة لتنشيط السيتوكين، يحدث دوران الخلايا في غضون أيام قليلة. تتطور بقع الجلد السميكة الملتهبة التي تتميز بها الصدفية بسبب ارتفاع خلايا الجلد بسرعة كبيرة.
التهاب المفاصل الروماتويدي
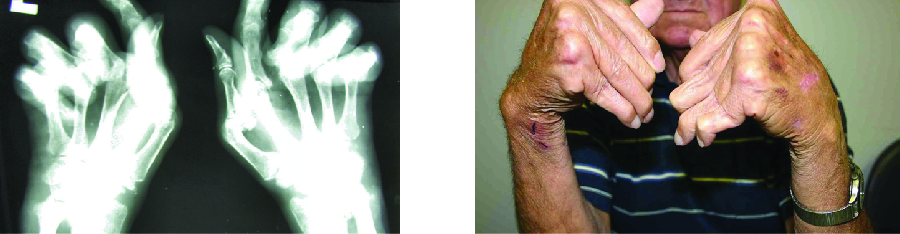
أكثر أمراض المفاصل الالتهابية المزمنة شيوعًا هو التهاب المفاصل الروماتويدي (الشكل\(\PageIndex{5}\)) ولا يزال يمثل تحديًا طبيًا كبيرًا بسبب الأسئلة غير المحلولة المتعلقة بالأسباب البيئية والجينية للمرض. يتضمن RA تفاعلات فرط الحساسية من النوع الثالث وتنشيط خلايا CD4 T، مما يؤدي إلى إطلاق مزمن للسيتوكينات الالتهابية IL-1 و IL-6 وعامل نخر الورم ألفا (TNF-α). تحفز خلايا CD4 T المنشطة أيضًا إنتاج الأجسام المضادة لعامل الروماتويد (RF) والأجسام المضادة للببتيد السيترولينات الحلقية (المضادة لـ CCP) التي تشكل مركبات مناعية. يتم أيضًا إنتاج مستويات متزايدة من بروتينات المرحلة الحادة، مثل البروتين التفاعلي C (CRP)، كجزء من العملية الالتهابية وتشارك في التثبيت التكميلي بالأجسام المضادة على المجمعات المناعية. يتسبب تكوين المجمعات المناعية والتفاعل مع العوامل المناعية في حدوث عملية التهابية في المفاصل، خاصة في اليدين والقدمين والساقين. يعتمد تشخيص RA على مستويات مرتفعة من الترددات اللاسلكية ومضادات CCP وCRP الكمي ومعدل ترسيب كرات الدم الحمراء (ESR) (المعدل Westergren). بالإضافة إلى ذلك، يمكن للصور الشعاعية أو الموجات فوق الصوتية أو التصوير بالرنين المغناطيسي تحديد تلف المفاصل، مثل التآكل وفقدان العظام داخل المفصل وتضييق مساحة المفصل.
الذئبة الحمامية الجهازية
تنجم أضرار وأمراض الذئبة الحمامية الجهازية (SLE) عن تفاعلات فرط الحساسية من النوع الثالث. يتم توجيه الأجسام المضادة الذاتية المنتجة في مرض الذئبة الحمراء ضد البروتينات النووية والسيتوبلازمية. توجد الأجسام المضادة النووية (ANaS) في أكثر من 95% من المرضى المصابين بمرض الذئبة الحمراء، 4 الذين لديهم أجسام مضادة ذاتية إضافية بما في ذلك الحمض النووي المضاد للجديلة المزدوجة (DS-DNA) والأجسام المضادة لـ SM (الأجسام المضادة للبروتين الريبونوكليوبروتين النووي الصغير). تعد الأجسام المضادة لـ DS-DNA ومضادات SM فريدة للمرضى الذين يعانون من مرض الذئبة الحمراء؛ وبالتالي، يتم تضمين وجودها في معايير تصنيف SLE. يؤدي التفاعل الخلوي مع الأجسام المضادة الذاتية إلى التدمير النووي والخلوي، حيث يتم إطلاق المكونات بعد موت الخلايا مما يؤدي إلى تكوين مجمعات مناعية.
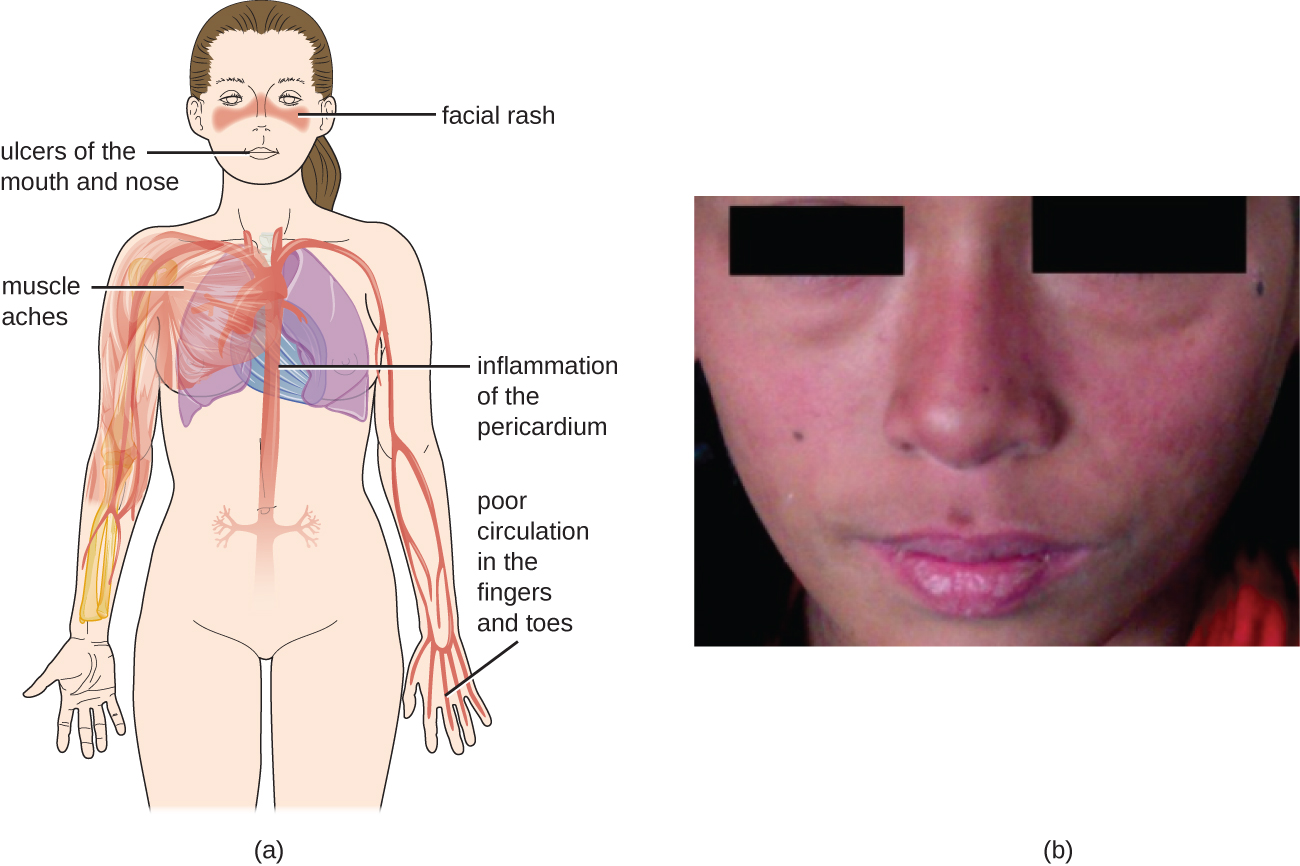
نظرًا لأن الأجسام المضادة الذاتية في مرض الذئبة الحمراء يمكن أن تستهدف مجموعة متنوعة من الخلايا، يمكن أن تحدث أعراض مرض الذئبة الحمراء في العديد من مواقع الجسم. ومع ذلك، تشمل الأعراض الأكثر شيوعًا التعب والحمى بدون سبب آخر وتساقط الشعر والطفح الجلدي الحساس لأشعة الشمس «الفراشة» أو قناع الذئب (الذئبة) الذي يوجد في حوالي 50٪ من الأشخاص المصابين بمرض الذئبة الحمراء (الشكل\(\PageIndex{6}\)). غالبًا ما يظهر الطفح الجلدي على الخدين وجسر الأنف، ولكن يمكن أن يكون واسع الانتشار. قد تظهر الأعراض الأخرى اعتمادًا على المناطق المصابة. قد تتأثر المفاصل، مما يؤدي إلى التهاب المفاصل في الأصابع واليدين والمعصمين والركبتين. يمكن أن تؤدي التأثيرات على الدماغ والجهاز العصبي إلى الصداع والخدر والوخز والنوبات ومشاكل الرؤية وتغيرات الشخصية. قد يكون هناك أيضًا ألم في البطن وغثيان وقيء وعدم انتظام ضربات القلب وضيق في التنفس ودم في البلغم. يمكن أن تؤدي التأثيرات على الجلد إلى مناطق إضافية من الآفات الجلدية، ويمكن أن يسبب تضيق الأوعية تغيرات في لون الأصابع عندما تكون باردة (ظاهرة رينود). يمكن أن تؤدي التأثيرات على الكلى إلى تورم في الساقين وزيادة الوزن. يعتمد تشخيص مرض الذئبة الحمراء على تحديد أربعة من 11 من الأعراض الأكثر شيوعًا والإنتاج المؤكد لمجموعة من الأجسام المضادة الذاتية الفريدة لمرض الذئبة الحمراء. لا يعتبر الاختبار الإيجابي لـ ANaS وحده تشخيصًا.
التمارين\(\PageIndex{2}\)
- اذكر الطرق التي تساهم بها الأجسام المضادة في التسبب في الوهن العضلي الشديد.
- اشرح لماذا يعتبر التهاب المفاصل الروماتويدي من فرط الحساسية من النوع الثالث.
- وصف أعراض الذئبة الحمامية الجهازية وشرح سبب تأثيرها على أجزاء مختلفة من الجسم.
- ما الذي يتم التعرف عليه كمستضد في الوهن العضلي الشديد؟
| مرض | سبب | العلامات والأعراض |
|---|---|---|
| مرض أديسون | تدمير خلايا الغدة الكظرية بواسطة الخلايا التائية السامة للخلايا | الضعف والغثيان وانخفاض ضغط الدم والتعب. أزمة الغدة الكظرية مع ألم شديد في البطن وأسفل الظهر والساقين؛ انهيار الدورة الدموية والفشل الكلوي |
| مرض السيلياك | تصبح الأجسام المضادة للغلوتين أجسام مضادة ذاتية تستهدف خلايا الأمعاء الدقيقة | الإسهال الشديد وآلام البطن وفقر الدم وسوء التغذية |
| داء السكري (النوع الأول) | تدمير الخلايا التائية السامة للخلايا لخلايا بيتا المنتجة للأنسولين في البنكرياس | ارتفاع السكر في الدم، الزيادة الشديدة في العطش والتبول، فقدان الوزن، التعب الشديد |
| مرض جريفز | تستهدف الأجسام المضادة الذاتية مستقبلات الهرمون المنبه للغدة الدرقية، مما يؤدي إلى فرط تحفيز الغدة الدرقية | فرط نشاط الغدة الدرقية مع ضربات القلب السريعة وغير المنتظمة، وعدم تحمل الحرارة، وفقدان الوزن، وتضخم الغدة الدرقية، وجوف الملتحمة |
| التهاب الغدة الدرقية هاشيموتو | تتعرض الغدة الدرقية للهجوم بواسطة الخلايا التائية السامة للخلايا والخلايا الليمفاوية والبلاعم والأجسام المضادة الذاتية | التهاب الغدة الدرقية مع تضخم الغدة الدرقية، عدم تحمل البرد، ضعف العضلات، المفاصل المؤلمة والتصلب، الاكتئاب، فقدان الذاكرة |
| التصلب المتعدد (MS) | تدمير الخلايا التائية السامة للخلايا لغمد المايلين المحيط بالمحاور العصبية في الجهاز العصبي المركزي | الاضطرابات البصرية، وضعف العضلات، ضعف التنسيق والتوازن، التنميل، الوخز أو الإحساس بـ «الدبابيس والإبر»، ضعف الوظيفة الإدراكية والذاكرة |
| الوهن العضلي الشديد | الأجسام المضادة الذاتية الموجهة ضد مستقبلات الأسيتيل كولين داخل الموصل العصبي العضلي | ضعف العضلات الشديد الذي يؤدي في النهاية إلى توقف التنفس المميت |
| مرض الصدفية | يؤدي تنشيط الخلايا الكيراتينية للخلايا الكيراتينية إلى دوران سريع ومفرط لخلايا البشرة | بقع حكة أو قرحة من الجلد السميك والأحمر مع قشور فضية؛ تصيب عادة المرفقين والركبتين وفروة الرأس والظهر والوجه والراحتين والقدمين |
| التهاب المفاصل الروماتويدي | تتسبب الأجسام المضادة الذاتية والمركبات المناعية والتنشيط التكميلي والخلايا البلعمية والخلايا التائية في تلف الأغشية والعظام في المفاصل | التهاب المفاصل والألم والتشوه والالتهاب الجهازي المزمن |
| الذئبة الحمامية الجهازية (SLE) | تشكل الأجسام المضادة الذاتية الموجهة ضد الجزيئات النووية والسيتوبلازمية مجمعات مناعية تترسب في الأنسجة. تتسبب الخلايا البلعمية والتنشيط التكميلي في تلف الأنسجة والالتهابات | التعب، الحمى، آلام المفاصل وتورمها، تساقط الشعر، فقر الدم، التخثر، طفح «الفراشة» الحساس لأشعة الشمس، الآفات الجلدية، الحساسية للضوء، انخفاض وظائف الكلى، فقدان الذاكرة، الارتباك، الاكتئاب |
المفاهيم الأساسية والملخص
- تنجم أمراض المناعة الذاتية عن انهيار التحمل المناعي. إن حدث (أحداث) الحث الفعلي لحالات المناعة الذاتية غير معروف إلى حد كبير.
- تهاجم بعض أمراض المناعة الذاتية أعضاء معينة، في حين أن البعض الآخر أكثر انتظامًا.
- تشمل أمراض المناعة الذاتية الخاصة بالأعضاء مرض الاضطرابات الهضمية ومرض جريفز والتهاب الغدة الدرقية هاشيموتو وداء السكري من النوع الأول ومرض أديسون.
- تشمل أمراض المناعة الذاتية الجهازية التصلب المتعدد والوهن العضلي الشديد والصدفية والتهاب المفاصل الروماتويدي والذئبة الحمامية الجهازية.
- تتضمن علاجات أمراض المناعة الذاتية عمومًا الأدوية المضادة للالتهابات والمثبطة للمناعة.
الحواشي
- 1 د. أ. فان هيل، جيه ويست. «التطورات الحديثة في مرض الاضطرابات الهضمية». لكن 55 رقم 7 (2006): 1037—1046.
- 2 المرجع نفسه.
- 3 ب. مارتوريل وآخرون. «المناعة الذاتية في مرض أديسون». المجلة الهولندية للطب 60 رقم 7 (2002): 269-275.
- 4 سي سي موك، سي. إس لاو. «التسبب في مرض الذئبة الحمامية الجهازية». مجلة علم الأمراض السريرية 56 رقم 7 (2003): 481-490.


