25.4:循环系统和淋巴系统的寄生虫感染
- Page ID
- 200376
学习目标
- 识别导致循环系统和淋巴系统感染的常见寄生虫
- 比较影响循环和淋巴系统的特定寄生虫病的主要特征
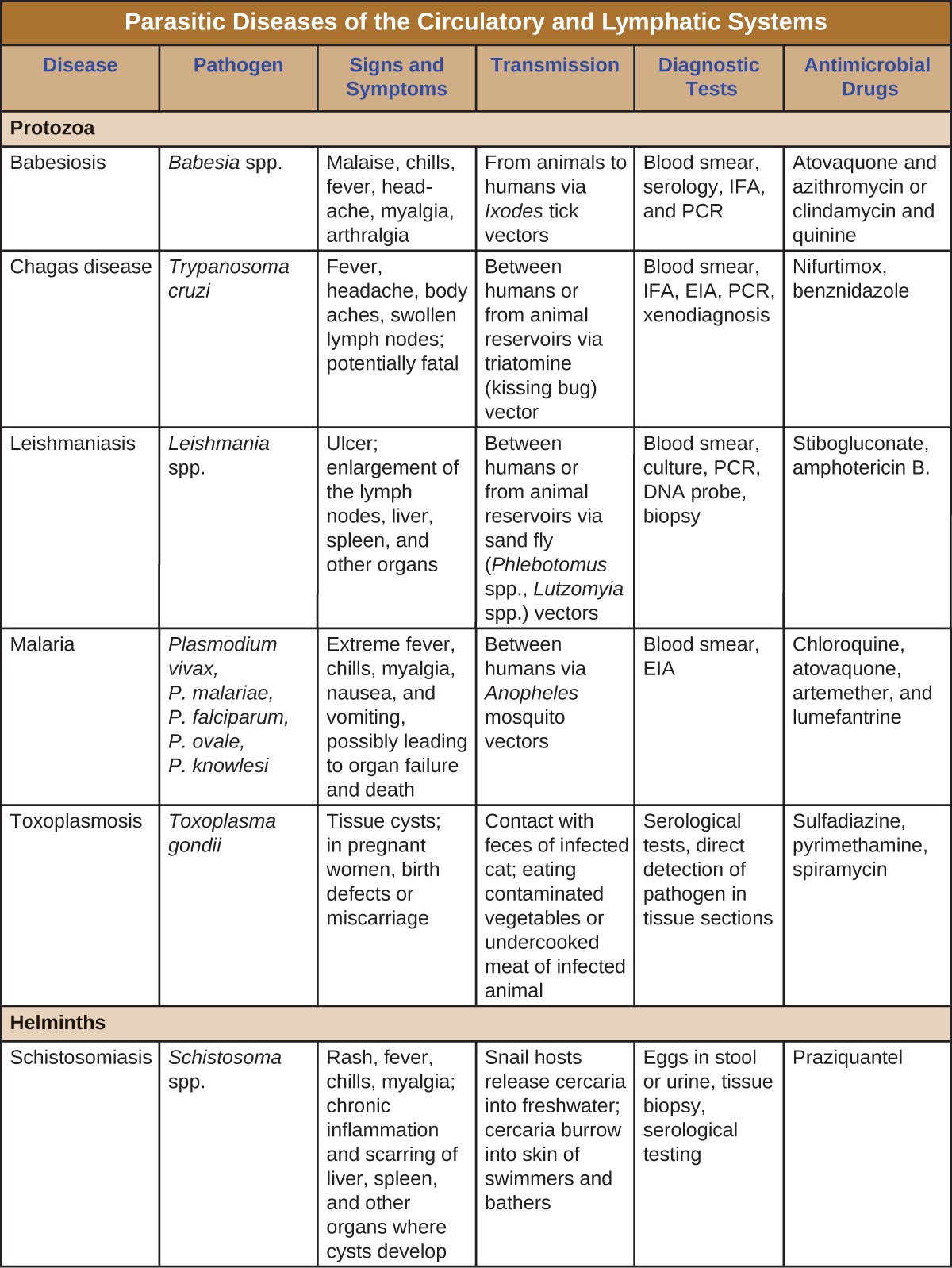
一些原生动物和寄生吸虫也能够引起人体循环系统的感染。 尽管这些感染在美国很少见,但它们继续在当今的发展中国家造成广泛的痛苦。 循环系统的真菌感染非常罕见。 因此,本章不讨论这些问题。
疟疾
尽管经过一个多世纪的深入研究和临床进步,但疟疾仍然是当今世界上最重要的传染病之一。 它的广泛分布使世界一半以上的人口处于危险之中。 2015年,世卫组织估计,全球约有2.14亿例疟疾病例,造成约43.8万人死亡;约88%的病例和91%的死亡发生在非洲。 1 尽管疟疾目前在美国不是主要威胁,但其重新出现的可能性令人担忧。 疟疾由疟原虫属中的几种原生动物寄生虫引起:恶性疟原虫、P. knowlesi、P. malariae、P. ovale 和 P. vivax。 疟原虫主要感染红细胞,通过按蚊叮咬传播。
目前,恶性疟原虫是疟疾最常见和最致命的病因,通常被称为恶性疟原虫疟疾。 恶性疟原虫疟疾在非洲和亚洲人口稠密的地区普遍存在,使许多人面临最严重疾病的风险。
疟疾的典型体征和症状是极度发烧和寒战的恶性循环。 疟疾的突然剧烈症状始于不适、突然发冷和发烧(39—41°C [102.2—105.8 °F])、脉搏快速而微弱、多尿、头痛、肌痛、恶心和呕吐。 这些症状出现2至6个小时后,发烧下降,大量出汗持续2至3个小时,然后出现极度疲劳。 这些症状是疟原虫从红细胞中同步出现的结果,导致大量红细胞同时破裂,导致脾脏、肝脏、淋巴结和骨髓受损。 溶血造成的器官损伤会导致患者形成污泥血(即红细胞凝集成团块的血液),这可能导致缺氧、血管坏死、器官衰竭和死亡。
在已确定的感染中,发烧和发冷的疟疾周期通常每两天发生一次,这种疾病被描述为三联疟疾,由间日杆菌和卵形杆菌引起。 这种被描述为由疟原虫引起的 quartan 疟疾每三天出现一次周期。 这些间隔可能因病例而异。
疟原虫的生命周期很复杂,包括蚊子和人类交替产生的几个发育阶段(图\(\PageIndex{1}\))。 当受感染的蚊子吃血粉时,蚊子唾液腺中的孢子体会被注射到宿主的血液中。 这些寄生虫循环到肝脏,在那里它们发展成精神分裂症。 然后,schizonts 经历了精神分裂症,导致许多 merozoites 同时释放。 merozoites 进入血液并感染红细胞。 在红细胞内,merozoites 会发展成滋养体,产生更多 merozoites。 晚间从红细胞中同步释放 merozoites 会导致疟疾的症状。
此外,一些滋养体交替发育成雄性和雌性配子细胞。 当蚊子从感染者身上摄取血粉时,配子细胞就会被吸收。 性孢子瘤发生在蚊子的肠道中。 配子细胞融合在昆虫肠道中形成合子。 合子会变得活动起来,然后长成 ookinete。 这种形式穿透中肠壁并发展成卵囊。 最后,卵囊会释放出新的孢子体,这些孢子体会迁移到蚊子的唾液腺中以完成生命周期。
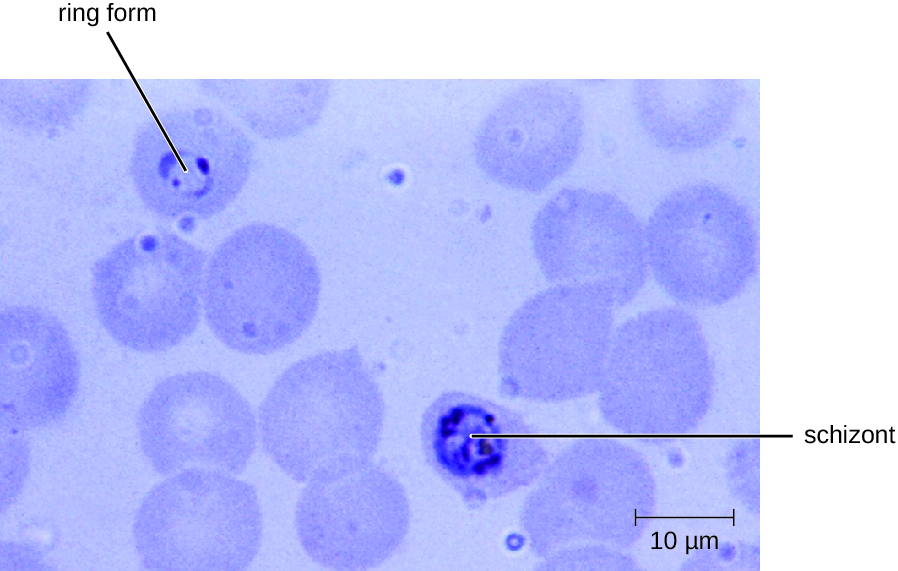
疟疾的诊断是通过显微镜观察血液涂片中疟原虫的发育形式以及检测疟原虫抗原或酶的快速环境影响评估测定(图\(\PageIndex{2}\))。 尽管一些疟原虫对抗疟药物表现出耐药性,但氯喹类、阿托伐酮、蒿甲醚和l umefantrine等药物可用于急性和预防性治疗。 使用杀虫剂和经过杀虫剂处理的蚊帐可以限制疟疾的传播。 尽管努力研制疟疾疫苗,但目前尚无疫苗可用。
![疟原虫的生命周期。 [人类肝脏阶段] 1 — 蚊子吃一顿血粉并将疟原虫注射到人体内。2 — 疟原虫感染肝细胞。3 — 疟原虫在肝细胞中繁殖。 [人类血液阶段] 4 — 疟原虫进入血液。 未成熟的戒指舞台看起来像红细胞中的图章戒指。 这变成了成熟的环形阶段,经历有丝分裂以产生分裂症,这些分裂症是通过红细胞破裂释放出来的。5 — 减数分裂产生的配子(1n)。 [蚊子阶段] 6-蚊子吃一顿血粉然后摄入配子。7 — Microgametes 使大配子受精。8 — Zygote (2n) 形成。9 — 合子经历有丝分裂。10 — 寄生虫分化并进入蚊子的唾液。](https://bio.libretexts.org/@api/deki/files/9172/OSC_Microbio_25_04_Malaria.jpg)
联合国基金会发起的 “只不过是蚊帐” 运动与比尔和梅琳达·盖茨基金会合作,在非洲的发展中国家提供蚊帐。 访问他们的网站,详细了解他们为预防疟疾所做的努力。
练习\(\PageIndex{1}\)
为什么疟疾是最重要的传染病之一?
弓形虫病
弓形虫病是由原生动物弓形虫引起的。 T. gondii 存在于各种各样的鸟类和哺乳动物中,2 人类感染很常见。 美国疾病控制与预防中心(CDC)估计,12岁及以上人口中有22.5%感染了 T. gondii;但免疫功能正常的人通常没有症状。 3 家猫是 T. gondii 性交阶段唯一已知的最终宿主,因此是主要的感染源。 受感染的猫在粪便中脱落 T. gondii 卵囊,这些卵囊通常通过接触猫体内、垃圾箱或户外猫排便的花园床上的粪便传播给人类。
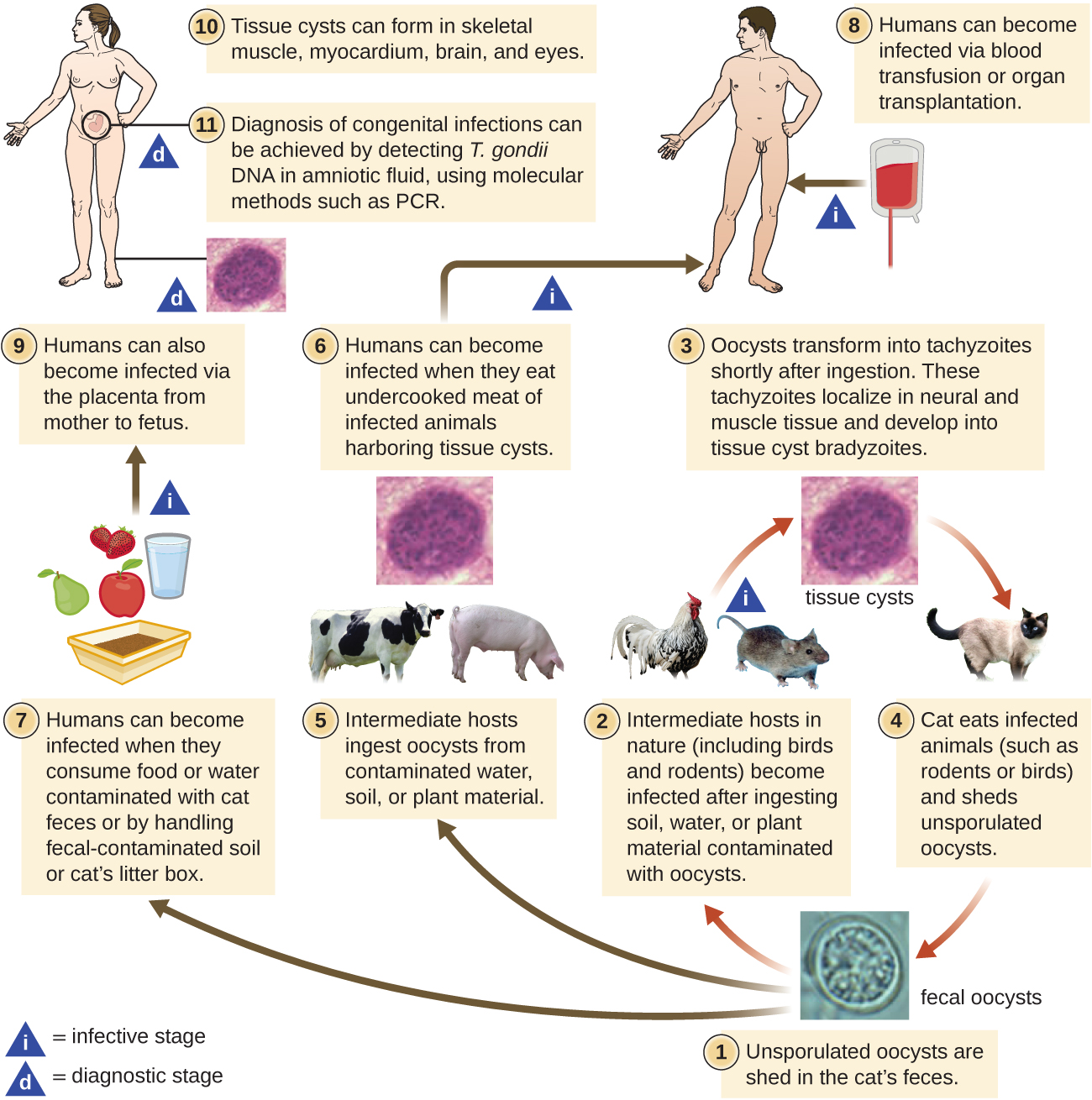
T. gondii 的生命周期很复杂,涉及多个宿主。 T. gondii 的生命周期始于猫的粪便中脱落未孢子的卵囊。 这些卵囊需要1-5天才能在环境中形成孢子并产生传染性。 自然界中的中间宿主包括鸟类和啮齿动物,它们在摄入被感染性卵囊污染的土壤、水或植物材料后被感染。 一旦摄入,卵囊就会转化为速生物,定位在鸟类或啮齿动物的神经和肌肉组织中,然后发展成组织囊肿。 猫在食用含有组织囊肿的鸟类和啮齿动物后可能会被感染。 猫和其他动物也可能因摄入环境中的孢子卵囊而直接感染。 有趣的是,弓形虫感染似乎能够改变宿主的行为。 感染弓形虫的小鼠失去了对猫信息素的恐惧。 因此,它们更容易成为猫的猎物,促进了寄生虫向猫最终宿主 4 的传播(图\(\PageIndex{3}\))。
弓形虫感染在人类中极为常见,但大多数感染者没有症状或有亚临床症状。 一些研究表明,这种寄生虫可能能够影响受感染人类的性格和精神运动表现,类似于它改变其他哺乳动物行为的方式。 5 当确实出现症状时,症状往往很轻微,与单核细胞增多症相似。 但是,无症状的弓形虫病在某些情况下可能会出现问题。 囊肿可以滞留在各种人体组织中,并处于休眠状态多年。 在移植、癌症治疗或出现艾滋病等免疫失调后,免疫功能低下的患者可能会重新激活这些静止感染。 在患有弓形体病的艾滋病患者中,免疫系统无法对抗人体组织中弓形虫的生长;因此,这些囊肿可能导致脑炎、视网膜炎、肺炎、认知障碍和癫痫发作,最终可能致命。
弓形虫病也可能在怀孕期间构成风险,因为速生体会穿过胎盘并导致发育中的胎儿严重感染。 弓形虫病造成的胎儿损伤程度取决于母体疾病的严重程度、对胎盘的损害、胎儿感染时的胎龄以及生物体的毒力。 先天性弓形虫病通常会导致胎儿流失或早产,并可能导致中枢神经系统受损,表现为智力低下、耳聋或失明。 因此,疾病预防控制中心建议孕妇在准备肉类、园艺和照顾宠物猫时要特别小心。 6 妊娠期弓形虫病感染的诊断通常通过血清学来实现,包括 TORCH 检测(TORCH 中的 “T” 代表弓形虫病)。 先天性感染的诊断也可以通过使用聚合酶链反应等分子方法检测羊水中的弓形虫DNA来实现。
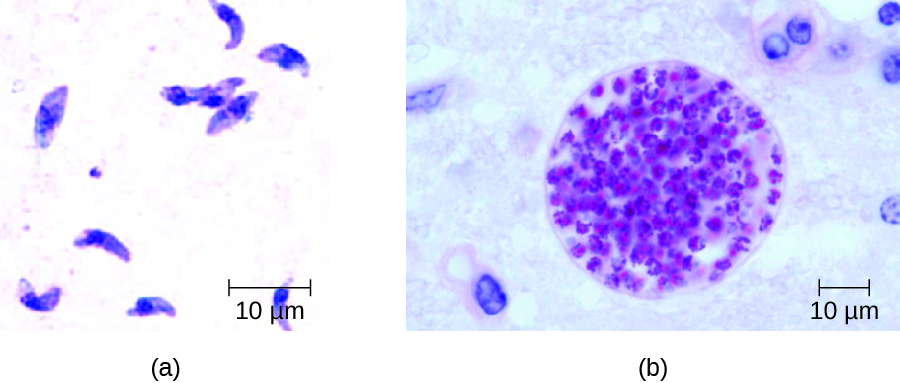
在成人中,弓形虫病的诊断可以包括观察组织标本中的组织囊肿。 可以在吉姆萨或赖特染色的活检标本中观察到组织囊肿,CT、磁共振成像和腰椎穿刺也可用于确认感染(图\(\PageIndex{4}\))。
预防感染是抵御弓形虫病的最佳第一线防御措施。 预防措施包括在处理生肉、土壤或猫砂后彻底洗手,避免食用可能被猫粪污染的蔬菜。 所有肉类都应煮至内部温度为73.9—76.7°C(165—170华氏度)。
大多数免疫功能正常的患者不需要弓形虫感染的临床干预。 但是,新生儿、孕妇和免疫功能低下的患者可以用乙胺嘧啶和磺胺二嗪治疗,除非在妊娠的头三个月,因为这些药物可能导致先天缺陷。 螺旋霉素已被安全地用于减少头三个月原发性感染的孕妇的传播,因为它不会穿过胎盘。
练习\(\PageIndex{2}\)
T. gondii 是如何感染人类的?
巴贝斯虫病
巴贝斯虫病是一种罕见的人畜共患传染病,由巴贝斯虫引起。 这些寄生原生动物会感染各种野生和家养动物,并可以通过黑腿 Ixodes 蜱传播给人类。 在人类中,巴贝虫感染红细胞并在细胞内复制直到破裂。 从破裂的红细胞中释放的巴贝虫通过侵入其他红细胞来延续生长周期。 患者可能没有症状,但确实有症状的患者最初通常会出现不适、疲劳、发冷、发热、头痛、肌痛和关节痛。 在极少数情况下,特别是在无脾病(无脾脏)患者、老年人和艾滋病患者中,巴贝斯虫病可能类似于恶性疟原虫疟疾,伴有高热、溶血性贫血、血红蛋白尿(血红蛋白或尿液中有血)、黄疸和肾功能衰竭,感染可能致命。 如果进行脾切除术,先前获得的无症状巴贝虫感染可能会出现症状。
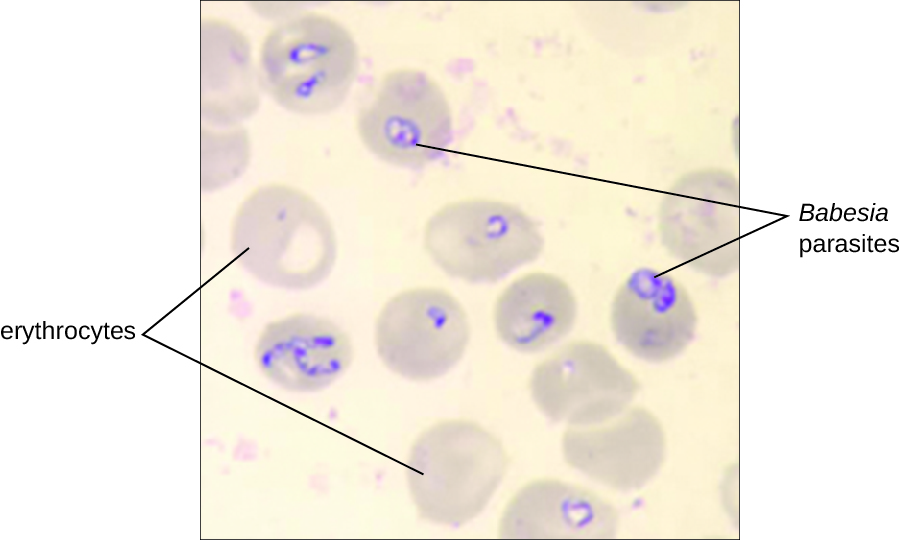
诊断主要基于对血液涂片中寄生虫的显微观观察(图\(\PageIndex{5}\))。 也可以通过IFA进行血清学和抗体检测,并且可以进行基于PCR的测试。 许多人不需要临床干预巴贝虫感染,但是,阿托伐酮和阿奇霉素的联合使用或克林霉素和奎宁的联合使用可以清除严重的感染。
恰加斯病
恰加斯病也被称为美国锥虫病,是一种人畜共患病,被归类为被忽视的热带病(NTD)。 它是由鞭毛的原生动物 Trypanosoma cruzi 引起的,最常见的是通过三原子虫的粪便传播给动物和人。 三原子虫之所以被昵称为接吻虫,是因为它经常咬人的脸部或眼睛周围;昆虫经常在咬伤附近排便,受感染的粪便可能会被咬伤的人擦到咬伤伤口上(图\(\PageIndex{6}\))。 咬伤本身是无痛的,最初,许多人没有出现这种疾病的迹象。 其他传播方式包括受污染的输血、受感染捐赠者的器官移植以及母体向胎儿的先天性传播。
恰加斯病在墨西哥、中美洲和南美洲的大部分地区流行,根据世卫组织的数据,这些地区估计有600万至700万人被感染。 7 目前,恰加斯病在美国并不流行,尽管在美国南半部发现了三原子虫。
三原子虫通常在夜间活跃,当它们在睡觉时咬住人或动物的脸和嘴唇来吃血餐,并且经常在咬伤部位附近排便。 当宿主将粪便摩擦到眼睛、嘴巴、咬伤处或皮肤再次破裂时,就会发生感染。 然后,原生动物进入血液并侵入心脏和中枢神经系统的组织以及巨噬细胞和单核细胞。 T. cruzi 寄生虫的非人类储存库包括野生动物和驯养动物,例如狗和猫,它们也是病原体的储存库。 8
恰加斯病分为三个阶段:急性、中度和慢性。 这些阶段可能无症状或危及生命,具体取决于患者的免疫能力状态。
在急性期疾病中,症状包括发热、头痛、肌痛、皮疹、呕吐、腹泻以及脾脏、肝脏和淋巴结肿大。 此外,入口处可能会形成称为查戈马的局部结节,咬伤口附近可能会出现眼睑或面部侧面肿胀,称为罗马尼亚的体征。 急性期的症状可能会自发消退,但如果不加以治疗,感染可能会持续存在于组织中,对心脏或大脑造成不可逆转的损害。 在极少数情况下,幼儿可能在恰加斯病急性期死于心肌炎或脑膜脑炎。
急性期之后是一个漫长的中间期,在此期间,血液中很少或根本没有发现寄生虫,大多数人没有症状。 许多患者将终身无症状;但是,在接触数十年后,估计有20%至30%的感染者会患上慢性病,这种疾病可能使人衰弱,有时甚至危及生命。 在慢性期,患者可能会出现结肠疼痛性肿胀,导致严重的扭曲、便秘和肠梗阻;食道疼痛肿胀,导致吞咽困难和营养不良;以及松弛性心脏肿大(心脏肿大),这可能导致心力衰竭和猝死。
可以通过几种不同的测试来确认诊断,包括对血液中锥虫的直接显微观观察、IFA、EIA、聚合酶链反应和人工培养基中的培养。 在流行地区,可以使用异种诊断;这种方法包括允许未感染的接吻虫以患者为食,然后检查它们的粪便中是否存在 T. cruzi。
在恰加斯病急性期,尼福替莫司和苯硝唑药物是有效的治疗方法。 当疾病处于慢性期时,这些药物的疗效要低得多。 通过病媒控制避免接触病原体是限制这种疾病的最有效方法。
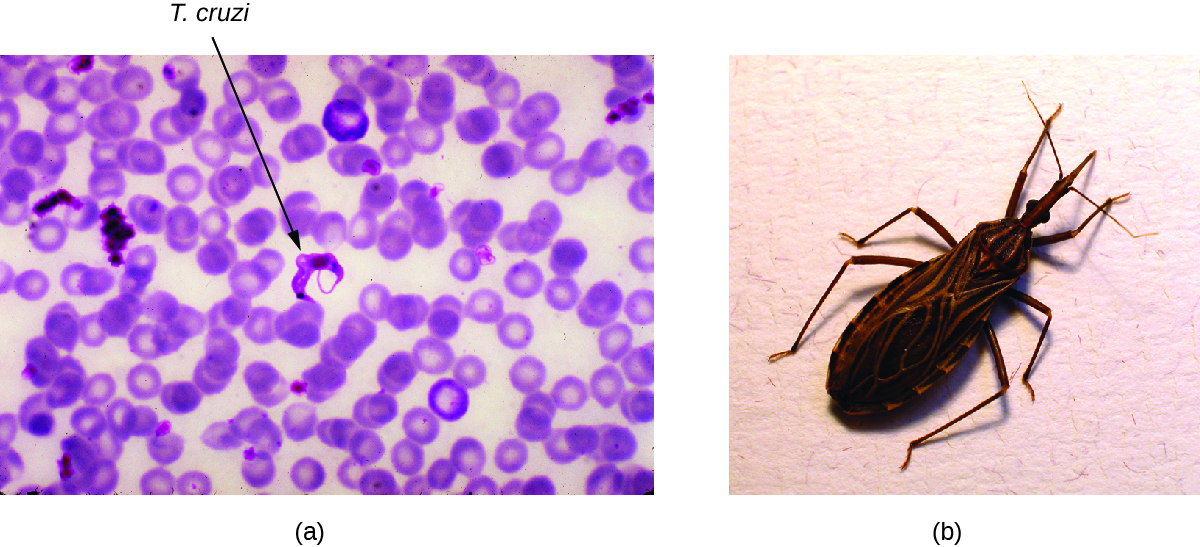
练习\(\PageIndex{3}\)
亲吻虫子如何感染克鲁兹锥虫感染人类?
利什曼病
尽管利什曼病被归类为非传染性疾病,但它在热带和亚热带地区相对普遍,影响了90多个国家的人们。 它是由大约 20 种不同的利什曼原虫引起的,利什曼原虫是由 Phle botomus spp. 和 Lutzomyia sp p 等沙蝇媒介传播的原生动物寄生虫。 狗、猫、羊、马、牛、啮齿动物和人类都可以充当水库。
利什曼原虫原生动物被巨噬细胞吞噬,但使用毒力因子来避免吞噬体内的破坏。 毒力因子抑制吞噬体酶,否则吞噬体会摧毁寄生虫。 寄生虫在巨噬细胞内繁殖,裂解巨噬细胞,后代感染新的巨噬细胞(参见 Micro Connections:吞噬失败时)。
利什曼病的三种主要临床形式是皮肤病(东方疮、德里沸腾、阿勒颇烧热)、内脏病(黑热病、杜姆热)和粘膜(espundia)。 最常见的疾病形式是皮肤利什曼病,其特征是在昆虫叮咬部位形成疮,最初可能是丘疹或结节,然后变成大溃疡(图\(\PageIndex{7}\))。
内脏利什曼病可能需要几个月甚至几年的时间才能发展,从而导致淋巴结、肝脏、脾脏和骨髓肿大。 这些身体部位的损伤会引发发热、体重减轻以及脾脏和肝脏肿胀。 它还会导致红细胞(贫血)、白细胞(白细胞减少症)和血小板(血小板减少症)的数量减少,导致患者免疫功能低下,更容易受到肺部和胃肠道的致命感染。
粘膜形式的利什曼病是该疾病中较少见的形式之一。 它引起的病变与皮肤形态相似,但粘膜利什曼病与口腔、鼻部或咽部的粘膜有关,可能具有破坏性和毁容性。 当原始皮肤(皮肤)感染得到及时治疗时,粘膜利什曼病的发生频率会降低。
利什曼病的明确诊断是通过可视化Giemsa染色涂片中的微生物,通过在培养物中分离出利什曼原虫原生动物,或者通过基于PCR对受感染组织中的吸入物进行检测。 特定的DNA探针或对培养的寄生虫的分析有助于区分引起单纯皮肤利什曼病的利什曼原虫和能够引起粘膜利什曼病的利什曼原虫物种。
皮肤利什曼病通常不予治疗。 病变将在数周(或数月)后消退,但可能导致疤痕。 这种疾病的复发率很低。 更严重的感染可以用 stibogluconate(葡萄糖酸锑)、两性霉素 B 和米替福辛来治疗。

练习\(\PageIndex{4}\)
比较利什曼病的粘膜和皮肤形式。
血吸虫病
血吸虫病(bilharzia)是一种由血吸虫属的血吸虫引起的 NTD,原产于加勒比海、南美、中东、亚洲和非洲。 大多数人类血吸虫病病例是由曼氏血吸虫、S. haematobium 或 S. japonicum 引起的。 血吸虫是唯一通过皮肤侵入的吸虫;所有其他吸虫都通过摄入感染。 世卫组织估计,2014年至少有2.58亿人需要血吸虫病的预防性治疗。 9
受感染的人类宿主会在尿液和粪便中排出血吸虫卵,这会污染作为中间宿主的蜗牛的淡水栖息地。 卵在水中孵化,释放出 miracidia,这是感染蜗牛的血吸虫的中间生长阶段。 miracidia 在蜗牛内部成熟并繁殖,转化为 cercariae,离开蜗牛进入水中,在那里它们可以穿透游泳者和泳客的皮肤。 cercariae 通过人体组织迁移并进入血液,在那里它们成长为成年雄性和雌性蠕虫,交配并释放受精卵。 卵子通过血液传播并穿透身体各个部位,包括膀胱或肠道,然后通过尿液或粪便排出体外,从而重新开始生命周期(图5.2.4)。
感染几天后,患者可能会出现与 cercariae 穿透部位相关的皮疹或皮肤发痒。 在感染后的 1-2 个月内,可能会出现症状,包括发烧、发冷、咳嗽和肌痛,因为未排泄的卵会在体内循环。 经过多年的感染,卵子会滞留在组织中并引发炎症和疤痕,从而损害肝脏、中枢神经系统、肠、脾、肺和膀胱。 这可能会导致腹痛、肝脏肿大、尿液或粪便中有血以及排尿问题。 膀胱癌风险的增加也与慢性血吸虫感染有关。 此外,反复感染的儿童可能出现营养不良、贫血和学习困难。
血吸虫病的诊断是通过显微镜观察粪便或尿液中的卵子、肠道或膀胱组织标本或血清学检查得出的。 药物吡喹酮可有效治疗所有血吸虫感染。 改善废水管理并教育高危人群限制接触受污染的水,可以帮助控制疾病的传播。
子宫颈皮炎
某些血吸虫物种的 cercaria 只能转化为成年蠕虫,并在候鸟和哺乳动物等动物宿主中完成其生命周期。 这些蠕虫的 cercaria 仍然能够穿透人体皮肤,但它们无法在人体组织中确定生产性感染。 尽管如此,小血管中存在 cercaria 会触发免疫反应,导致发痒的凸起肿块,称为颈部皮炎(也称为游泳运动员的瘙痒或蛤蜊挖掘者之痒)。 尽管不舒服,但宫颈皮炎通常是自限性的,很少严重。 抗组胺药和止痒药分别可用于限制炎症和瘙痒。
练习\(\PageIndex{5}\)
人类血吸虫感染是如何发生的?
人体循环系统的常见真核病原体
原生动物和蠕虫感染在发展中国家很普遍。 图中总结了几种更重要的寄生虫感染\(\PageIndex{8}\)。
尽管继续接受抗生素治疗并切除了静脉导管,但芭芭拉的病情进一步下降。 她开始出现休克迹象,血压降至77/50 mmHg。 使用抗炎药和 drotrecogin-α 来对抗败血症。 但是,到住院的第七天,芭芭拉经历了肝肾衰竭并死亡。
金黄色葡萄球菌很可能在芭芭拉的导管表面形成了生物膜。 从那以后,细菌长期流入她的血液循环,产生了最初的临床症状。 化疗之所以失败,很大程度上是因为耐药性金黄色葡萄球菌分离物。 白杀素和溶血素等毒力因子也会干扰她的免疫反应。 芭芭拉的最终下降可能是肠毒素和中毒性休克综合征毒素(TSST)产生的结果,这可能会引发中毒性休克。
对于许多需要长期服用药物或液体的患者来说,静脉导管是常见的挽救生命的干预措施。 但是,它们也是血液感染的常见部位。 世界卫生组织估计,美国每年有多达80,000例与导管相关的血液感染,导致约20,000人死亡。 10
关键概念和摘要
- 疟疾是一种原生动物寄生虫,主要在热带地区仍是重要的死亡原因。 疟原虫属中有几种物种是造成疟疾的原因,它们都是由按蚊传播的。 疟原虫感染并破坏人类红细胞,导致器官损伤、贫血、血管坏死和死亡。 疟疾可以用各种抗疟药物治疗,也可以通过病媒控制来预防。
- 弓形虫病是一种广泛的原生动物感染,可导致免疫功能低下和发育中的胎儿严重感染。 家猫是最终的宿主。
- 巴贝斯虫病是一种通常无症状的红细胞感染,可导致老年人、免疫功能低下或无脾患者出现类似疟疾的症状。
- 恰加斯病是一种由三原子虫传播的热带病。 锥虫感染心脏、神经组织、单核细胞和吞噬细胞,在对消化系统和心脏造成严重的、有时甚至是致命的损害之前,通常会潜伏多年。
- 利什曼病由原生动物利什曼原虫引起,由沙蝇传播。 症状通常较轻,但严重病例可能导致器官损伤、贫血和免疫能力丧失。
- 血吸虫病是由蜗牛传播的吸虫引起的。 吸虫通过血液在全身移动,慢性感染各种组织,导致器官损伤。
脚注
- 1 世界卫生组织。 《2015年世界疟疾报告:摘要》。2015。 http://www.who.int/malaria/publicati...015/report/en/。 已于 2016 年 7 月 28 日访问。
- 凌晨 2 点 Tenter 等人... “弓形虫:从动物到人类。” 《国际寄生虫学杂志》第 30 期 12-13 (2000): 1217—1258。
- 3 疾病控制与预防中心。 “寄生虫-弓形虫病(弓形虫感染)。 流行病学和风险因素。” 2015 http://www.cdc.gov/parasites/toxoplasmosis/epi.html。 已于 2016 年 7 月 28 日访问。
- 4 J. Flegr。 “弓形虫对人类行为的影响。” 《精神分裂症公报》 33,第 3 期(2007):757—760。
- 5 同上
- 6 疾病控制与预防中心。 “寄生虫-弓形虫病(弓形虫感染)。 弓形虫病常见问题解答(FAQ)。” 2013。 http://www.cdc.gov/parasites/toxopla...info/faqs.html。 已于 2016 年 7 月 28 日访问。
- 7 世界卫生组织。 “恰加斯病(美国锥虫病)。 情况说明书。” 2016。 http://www.who.int/mediacentre/factsheets/fs340/en/。 已于 2016 年 7 月 29 日访问。
- 8 C.E. Reisenman 等人。 “感染 Trypanosoma cruzi 亲吻虫,美国亚利桑那州图森。” 《新兴传染病》第 16 期第 3 期 (2010): 400—405。
- 9 世界卫生组织。 “血吸虫病。 情况说明书。” 2016。 http://www.who.int/mediacentre/factsheets/fs115/en/。 已于 2016 年 7 月 29 日访问。
- 10 世界卫生组织。 “患者安全,防止中心线静脉导管的血液感染。” 2016。www.who.int/patientsafety/imp... tation/bsi/en/。 已于 2016 年 7 月 29 日访问。


