25.2: 循环系统和淋巴系统的细菌感染
- Page ID
- 200403
学习目标
- 识别和比较最常导致循环系统和淋巴系统感染的细菌
- 比较影响循环和淋巴系统的特定细菌性疾病的主要特征
细菌可以通过急性感染或皮肤屏障或粘膜破裂进入循环系统和淋巴系统。 漏洞可能是通过相当常见的情况发生的,例如昆虫叮咬或小伤口。 即使是可能导致牙龈轻微破裂的刷牙行为也可能将细菌引入循环系统。 在大多数情况下,这种常见暴露引起的菌血症是短暂的,仍低于检测阈值。 在严重的情况下,菌血症可导致败血症并发症并发症,例如毒血症、败血症和感染性休克。 在这种情况下,导致临床症状和症状的通常是感染的免疫反应,而不是微生物本身。
细菌性败血症、感染性休克和毒性休克
在低浓度下,促炎细胞因子如白介素1(IL-1)和肿瘤坏死因子-α(TNF-α)在宿主的免疫防御中起着重要作用。 但是,当它们大量全身循环时,由此产生的免疫反应可能危及生命。 IL-1 诱导血管舒张(血管扩大),减少血管内皮细胞之间的紧密连接,从而导致广泛的水肿。 随着液体从血液循环流入组织,血压开始下降。 如果不加以控制,血压可能会降至维持正常肾脏和呼吸功能所需的水平以下,这种情况被称为感染性休克。 此外,炎症反应期间细胞因子的过度释放会导致血块的形成。 血压下降和血栓的出现可能导致多器官衰竭和死亡。
细菌是与败血症和感染性休克发展相关的最常见病原体。 1 与败血症相关的最常见感染是细菌性肺炎(见呼吸道细菌感染),约占所有病例的一半,其次是腹内感染(胃肠道细菌感染)和尿路感染道感染(泌尿系统的细菌感染)。 2 与浅表伤口、动物咬伤和留置导管相关的感染也可能导致败血症和感染性休克。
这些最初是轻微的局部感染可能由多种不同的细菌引起,包括葡萄球菌、链球菌、假单胞菌、巴氏杆菌、不动杆菌和肠杆菌科成员。 但是,如果不加以治疗,这些革兰氏阳性和革兰氏阴性病原体的感染有可能发展为败血症、休克和死亡。
中毒性休克综合征和链球菌毒性休克样综合征
与金黄色葡萄球菌引起的感染相关的毒血症可导致葡萄球菌中毒性休克综合征(TSS)。 一些金黄色葡萄球菌菌株会产生一种称为中毒性休克综合征毒素-1(TSST-1)的超抗原。 TSS 可能是其他局部或全身感染的并发症,例如肺炎、骨髓炎、鼻窦炎和皮肤创伤(外科、创伤或烧伤)。 葡萄球菌 TSS 风险最高的是已经存在金黄色葡萄球菌阴道定植的女性,她们将卫生棉条、避孕海绵、隔膜或其他器械留在阴道中的时间超过建议时间。
葡萄球菌 TSS 的特征是成人突然出现呕吐、腹泻、肌痛、体温高于 38.9 °C (102.0 °F) 以及收缩压低于 90 mm Hg 的快速发作的低血压;弥漫性红斑皮疹,在 1 至 2 周后导致皮肤脱皮和脱落发作;以及三个或更多器官系统的额外受累。 3 与葡萄球菌 TSS 相关的死亡率低于病例的 3%。
葡萄球菌 TSS 的诊断基于临床症状、症状、确认细菌种类的血清学检测,以及葡萄球菌分离株产生的毒素检测。 皮肤和血液培养通常呈阴性;在葡萄球菌 TSS 病例中,少于 5% 的培养呈阳性。 葡萄球菌 TSS 的治疗包括净化、清创、血管加压药以提高血压,以及使用克林霉素加万古霉素或达托霉素进行抗生素治疗,等待易感结果。
化脓性链球菌可引起体征和症状与葡萄球菌 TSS 相似的综合征。 这种疾病被称为链球菌中毒性休克样综合征(STSS),其特点是病理生理学比葡萄球菌TSS更严重,4 约有50%的患者出现化脓杆菌血症和坏死性筋膜炎。 与葡萄球菌 TSS 相比,STSS 更有可能导致急性呼吸窘迫综合征(ARDS),这是一种快速进展的疾病,其特征是肺部积液抑制呼吸并导致低氧血症(血液中的氧含量低)。 STSS 与更高的死亡率(20% — 60%)有关,即使是积极的治疗也是如此。 STSS 通常发生于链球菌软组织感染的患者,例如细菌蜂窝组织炎、坏死性筋膜炎、pyomyositis(感染引起的肌肉脓液形成)、最近的甲型流感感染或水痘。
练习\(\PageIndex{1}\)
大量的促炎细胞因子怎么会导致感染性休克?
尽管接受了奥沙西林治疗,但芭芭拉的病情在接下来的几天里继续恶化。 她的发烧升至40.1 °C(104.2 °F),她开始感到寒冷、呼吸急促和精神错乱。 她的医生怀疑菌血症是由耐药细菌引起的,因此将芭芭拉送进了医院。 手术部位和血液的培养显示金黄色葡萄球菌。 抗生素敏感性测试证实,该分离物是耐甲氧西林的金黄色葡萄球菌(MRSA)。 作为回应,芭芭拉的医生将抗生素疗法改为万古霉素,并安排切除端口和静脉导管。
练习\(\PageIndex{2}\)
- 为什么芭芭拉的感染对奥沙西林治疗没有反应?
- 为什么医生要移除端口和导管?
- 根据所描述的体征和症状,芭芭拉的病情有哪些可能的诊断?
产后败血症
一种称为产后败血症的败血症,也称为产后感染、产后热或产前热,是一种与产后期相关的医院感染,产后母亲的生殖系统恢复到非妊娠状态。 此类感染可能起源于生殖道、乳房、尿路或手术伤口。 最初,感染可能局限于子宫或其他局部感染部位,但会迅速扩散,导致腹膜炎、败血症和死亡。 在伊格纳兹·塞梅尔维斯(Ignaz Semmelweis)的19世纪著作和细菌理论被广泛接受之前(见《细胞理论的现代基础》),产后败血症是分娩后最初几天内新妈妈死亡的主要原因。
产后败血症通常与化脓性链球菌有关,但许多其他细菌也可能是造成的。 例子包括革兰氏阳性细菌(例如链球菌属、葡萄球菌属和肠球菌属)、革兰氏阴性细菌(例如衣原体属、大肠埃希氏菌、克雷伯菌属和变形杆菌属),例如以及厌氧菌,例如 Peptostreptococcus spp.、B acteroides spp. 和 Clostridium spp. 在化脓杆菌引起的病例中,细菌使用M蛋白附着在宿主组织上,并产生碳水化合物胶囊以避免吞噬作用。 化@@ 脓杆菌还会产生各种外毒素,例如链球菌热原外毒素 A 和 B,它们与毒力有关,可能起到超抗原的作用。
产后热的诊断基于发烧的时间和程度、隔离以及血液、伤口或尿液样本中病原体的鉴定。 由于可能的原因很多,因此必须使用抗微生物药物敏感性测试来确定最适合治疗的抗生素。 通过在分娩期间使用防腐剂以及医生、助产士和护士严格遵守洗手规程,可以大大降低医院产后发病率。
感染性关节炎
传染性关节炎也称为化脓性关节炎,可以是急性或慢性疾病。 传染性关节炎的特征是关节组织发炎,通常由细菌病原体引起。 大多数急性传染性关节炎病例继发于菌血症,迅速出现中度至重度关节疼痛和肿胀,限制了受影响关节的运动。 在成人和幼儿中,感染性病原体通常通过损伤(例如伤口或手术部位)直接引入,然后通过循环系统带入关节。 关节置换手术后也可能发生急性感染。 急性传染性关节炎通常发生在免疫系统因其他病毒和细菌感染而受损的患者中。 在成人和幼儿的普通人群中,金黄色葡萄球菌是急性败血性关节炎的最常见病因。 淋病奈瑟菌是性活跃人群急性传染性关节炎的重要病因。
慢性传染性关节炎占所有传染性关节炎病例的5%,更有可能发生在患有其他疾病或病症的患者身上。 风险患者包括感染艾滋病毒、细菌或真菌感染、假体关节、类风湿关节炎 (RA) 或正在接受免疫抑制化疗的患者。 通常在单个关节发作;可能很少或没有疼痛,疼痛可能是轻微的,逐渐肿胀,轻度发热,关节区域发红极少或没有发红。
传染性关节炎的诊断需要从患关节抽出少量的滑液。 使用滑液的直接显微镜评估、培养、抗微生物药物敏感性测试和聚合酶链反应 (PCR) 分析来鉴定潜在的病原体。 典型的治疗方法包括根据抗微生物药物敏感性测试施用适当的抗微生物药物。 对于非耐药细菌菌株,奥沙西林和头孢唑林等β-内酰胺通常用于治疗葡萄球菌感染。 第三代头孢菌素(例如头孢曲松)用于治疗越来越普遍的耐β-内酰胺奈瑟菌感染。 分枝杆菌属或真菌感染采用适当的长期抗菌疗法进行治疗。 即使经过治疗,感染者的预后也往往很差。 大约40%的非球菌传染性关节炎患者会遭受永久性关节损伤,死亡率在5%至20%之间。 5 老年人的死亡率更高。 6
骨髓炎
骨髓炎是最常见的由感染引起的骨组织炎症。 这些感染可以是急性的,也可以是慢性的,可能涉及各种不同的细菌。 骨髓炎最常见的病原体是金黄色葡萄球菌。 但是,结核杆菌、铜绿假单胞菌、化脓性链球菌、无乳杆菌、肠杆菌科中的物种和其他微生物也可能导致骨髓炎,具体取决于所涉及的骨骼。 在成人中,细菌通常通过创伤或涉及假体关节的外科手术直接进入骨组织。 在儿童中,细菌通常是从血液中引入的,可能是通过局灶感染传播的。 长骨,例如股骨,在儿童中更容易受到影响,因为年轻人骨骼的血管形成范围更广。 7
骨髓炎的体征和症状包括发热、局部疼痛、水肿引起的肿胀以及感染部位附近的软组织溃疡。 由此产生的炎症可能导致组织损伤和骨质流失。 此外,感染可能扩散到关节,导致传染性关节炎,或扩散到血液中,从而导致败血症和血栓形成(形成血块)。 与败血性关节炎一样,骨髓炎通常通过射线照相、成像和血液培养中的细菌鉴定相结合来诊断,如果血液培养为阴性,则从骨培养中进行细菌鉴定。 肠外抗生素疗法通常用于治疗骨髓炎。 但是,由于可能的病因数量众多,可能会使用多种药物。 广谱抗菌药物,如萘夫西林、奥沙西林或头孢菌素,通常用于治疗急性骨髓炎,氨苄西林和哌拉西林/他唑巴坦用于治疗慢性骨髓炎。 在抗生素耐药的情况下,有时需要使用万古霉素治疗来控制感染。 在严重的情况下,可能需要手术切除感染部位。 其他治疗形式包括高压氧疗法(参见使用物理方法控制微生物)和植入抗生素微珠或泵。
练习\(\PageIndex{3}\)
哪种细菌是脓毒性关节炎和骨髓炎的最常见原因?
风湿热
化脓杆菌感染有多种表现和并发症,通常称为后遗症。 如前所述,这种细菌可引起化脓性感染,例如产后热。 但是,这种微生物也可能以急性风湿热(ARF)的形式引起非化脓性后遗症,这可能导致风湿性心脏病,从而影响循环系统。 风湿热主要发生在未经治疗或治疗不足的咽炎发作后至少 2-3 周的儿童身上(参见呼吸道细菌感染)。 过去,风湿热是美国儿童的主要杀手;但是,由于早期诊断和使用抗生素治疗链球菌咽炎,风湿热在美国很少见。 在世界上不容易获得诊断和治疗的地区,急性风湿热和风湿性心脏病仍然是儿童死亡的主要原因。 8
风湿热的特征是各种诊断体征和症状,这些症状是由患者针对细菌表面蛋白的抗体与心脏、神经元和滑膜组织中发现的类似蛋白质之间的交叉反应引起的非化脓性免疫介导损伤引起的。 导致关节疼痛和肿胀的神经组织或关节损伤是可逆的。 但是,对心脏瓣膜的损害可能是不可逆转的,并且会因急性风湿热的反复发作而恶化,尤其是在第一次风湿热发作后的头3-5年内。 交叉反应抗体引起的心脏瓣膜炎症会导致瓣膜传单的疤痕和僵硬。 这反过来又会产生一种典型的心脏杂音。 以前曾出现过风湿热但随后因化脓杆菌而复发性咽炎的患者极有可能再次出现风湿热发作。
根据患者再感染的风险,美国心脏协会建议每 3 或 4 周使用一次由苄星苄基青霉素组成的治疗方案。 根据患者的年龄和再感染的风险,可能建议额外的预防性抗生素治疗。
细菌性心内膜炎和心包炎
心内膜是排列心脏肌肉和瓣膜的组织层。 这种组织可能被各种细菌感染,包括革兰阳性球菌,例如金黄色葡萄球菌、viridans 链球菌和粪肠球菌,以及革兰氏阴性的所谓的 HACEK bacilli:Ha emophilus spp.、Actinobacillusactinomycetemcomitans、C ardiobacterium hominis、Eikenella corrodens 和 K ingella kingae。 由此产生的炎症称为心内膜炎,可以描述为急性或亚急性。 病原体通常在意外或故意破坏正常屏障防御(例如牙科手术、人体穿孔、导管插入术、伤口)时进入血液。 已有心脏损伤、假体瓣膜和其他心脏器械的人以及有风湿热史的人患心内膜炎的风险更高。 这种疾病可以迅速破坏心脏瓣膜,如果不加以治疗,会在短短几天内导致死亡。
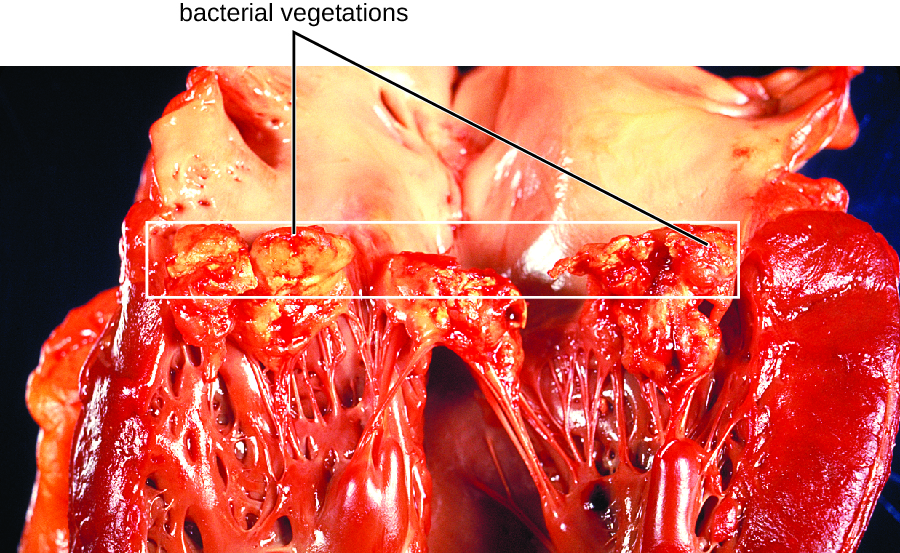
在亚急性细菌性心内膜炎中,心脏瓣膜损伤会在几个月内缓慢发生。 在这段时间里,心脏中会形成血块,这些血块可以保护细菌免受吞噬细胞的侵害。 这些与组织相关的细菌斑块被称为植被。 由此造成的心脏损伤,部分原因是免疫反应导致心脏瓣膜纤维化,可能需要进行心脏瓣膜置换(图\(\PageIndex{1}\))。 亚急性心内膜炎的外在症状可能包括发烧。
感染性心内膜炎的诊断是结合血液培养、超声心动图和临床症状来确定的。 在急性心内膜炎和亚急性心内膜炎中,治疗通常涉及相对较高剂量的静脉注射抗生素,具体由抗微生物药物敏感性测试确定。 急性心内膜炎通常使用氨苄西林、萘夫西林和庆大霉素联合治疗,以协同覆盖葡萄球菌属和链球菌属。 假体瓣膜心内膜炎通常使用万古霉素、利福平和庆大霉素的联合治疗。 利福平是治疗假体瓣膜或其他异物感染者所必需的,因为利福平可以穿透感染这些设备的大多数病原体的生物膜。
葡萄球菌属和链球菌属也可能感染心脏周围组织并引起炎症,这种疾病称为急性心包炎。 心包炎以胸痛、呼吸困难和干咳为特征。 在大多数情况下,心包炎是自限性的,不需要临床干预。 在胸部 X 光片、心电图、超声心动图、心包液抽吸或心包活检的帮助下进行诊断。 可以为与心包炎相关的感染开抗菌药物;但是,心包炎也可能由其他病原体引起,包括病毒(例如回声病毒、流感病毒)、真菌(例如组织原体属、球孢子虫属)和真核寄生虫(例如弓形虫属)。
练习\(\PageIndex{4}\)
比较急性和亚急性细菌性心内膜炎。
气性坏疽
创伤或某些疾病,例如糖尿病,可能对血管造成损害,从而中断流向身体某个区域的血液。 当血液流动中断时,组织开始死亡,形成厌氧细菌可以在其中繁殖的厌氧环境。 这种情况称为缺血。 厌氧细菌 Clostridium perfringens(以及来自肠道的许多其他梭状芽孢杆菌属)的内孢子很容易在缺血组织中发芽并在厌氧组织中定植。
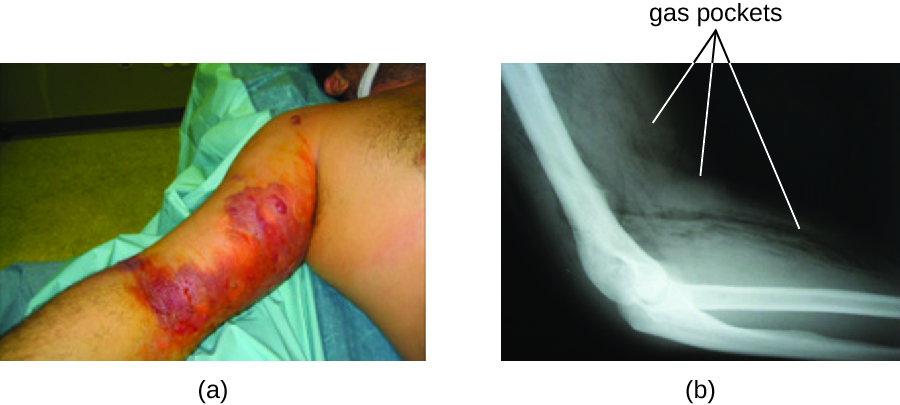
由此产生的感染称为气性坏疽,其特征是肌坏死迅速扩散(肌肉组织死亡)。 患者在感染部位突然出现极度疼痛,并迅速形成恶臭的伤口,里面有气泡和带有少量血液的微黄色分泌物。 随着感染的进展,水肿和含有蓝紫色液体的皮肤水泡形成。 受感染的组织变为液化并开始脱落。 即使使用抗生素治疗,坏死组织与健康组织之间的差距也经常每小时增加几英寸。 脓毒性休克和器官衰竭常伴有气性坏疽;当患者出现败血症时,死亡率大于 50%。
α-毒素和 theta (β) 毒素是与气性坏疽有关的产气荚膜梭菌的主要毒性因子。α-毒素是一种脂肪酶,负责分解细胞膜;它还会导致血管中血栓(血块)的形成,从而促进缺血的扩散。患者细胞膜中的毛孔,导致细胞裂解。 与气体坏疽相关的气体是由梭状芽孢杆菌发酵丁酸产生的,丁酸会产生氢气和二氧化碳,这些氢气和二氧化碳随着细菌繁殖而释放,在组织中形成气囊(图\(\PageIndex{2}\))。
气性坏疽最初是根据本节前面描述的临床体征和症状的存在进行诊断的。 可以通过革兰染色和在血琼脂上厌氧培养伤口渗出物(引流)和组织样本来确认诊断。 治疗通常包括对任何坏死组织进行手术清创;晚期病例可能需要截肢。 外科医生也可以使用真空辅助闭合(VAC),这是一种使用真空辅助引流来清除伤口或手术部位的血液或浆液以加快康复速度的手术技术。 最常见的抗生素治疗包括青霉素 G 和克林霉素。 有些病例还接受高压氧疗法治疗,因为梭状芽孢杆菌无法在富氧环境中存活。
土拉菌病
感染革兰氏阴性细菌 Fr ancisella tularensis 会导致土拉热病(或兔热),这是一种人畜共患感染。 F. tularensis 是一种兼性细胞内寄生虫,主要导致兔子生病,尽管各种各样的家养动物也容易受到感染。 人类可以通过摄入受污染的肉类或更常见的是处理受感染的动物组织(例如,给受感染的兔子剥皮)而感染。 土拉热病也可以通过受感染节肢动物的叮咬传播,包括狗虱(Dermacentor variabilis)、孤星蜱虫(Amblyomma americanum)、木虱(Dermacentor andersoni)和鹿蝇(Chrysops spp.)。 尽管这种疾病不能在人与人之间直接传播,但暴露于土拉伦氏杆菌的气溶胶会导致危及生命的感染。 F. tularensis 具有高度传染性,其传染剂量仅为 10 个细菌细胞。 此外,如果不治疗,肺部感染的死亡率为30%至60%。 10 出于这些原因,F. tularensis 目前被归类为生物安全三级(BSL-3)生物和潜在的生物战剂,必须予以处理。
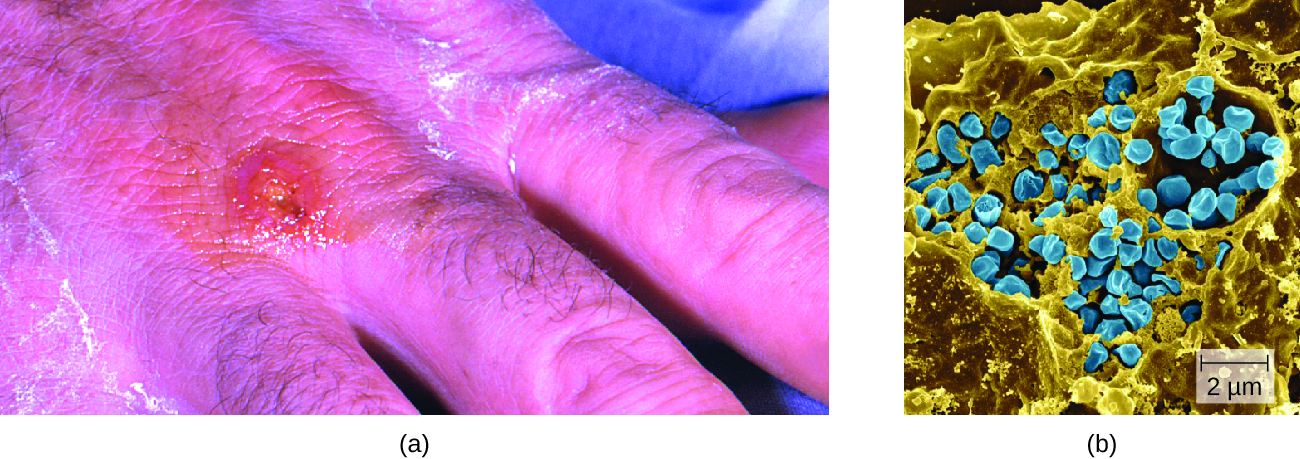
通过皮肤破裂引入后,细菌最初会移动到淋巴结,然后被吞噬细胞摄入。 细菌逃离吞噬体后,在吞噬细胞的细胞质中在细胞内生长和繁殖。 它们以后可以通过血液传播到肝脏、肺部和脾脏等其他器官,在那里它们会产生大量称为肉芽肿的组织(图\(\PageIndex{3}\))。 经过大约 3 天的潜伏期后,感染部位会出现皮肤损伤。 其他体征和症状包括发烧、发冷、头痛以及淋巴结肿胀和疼痛。
直接诊断土拉热病具有挑战性,因为它具有很强的传染性。 一旦做出土拉热病的推定诊断,就需要采取特殊处理措施来收集和处理患者标本,以防止卫生保健工作者感染。 疑似含有 F. tularensis 的标本只能由在联邦精选代理计划中注册的 BSL-2 或 BSL-3 实验室处理,处理标本的个人必须佩戴防护装备并使用 II 类生物安全柜。
土拉热病在美国相对罕见,其体征和症状与其他各种感染相似,在做出诊断之前可能需要排除这些感染。 使用土拉伦氏杆菌特异性抗体的直接荧光抗体(DF A)显微镜检查可以快速确认该病原体的存在。 培养这种微生物很困难,因为它需要氨基酸半胱氨酸,而半胱氨酸必须作为培养基中的额外营养素提供。 血清学测试可用于检测针对细菌病原体的免疫反应。 对于疑似感染的患者,需要进行急性和康复期血清样本以确认活动性感染。 基于 PCR 的测试还可用于临床鉴定来自体液或组织的直接标本以及培养的标本。 在大多数情况下,诊断基于临床发现和可能的细菌暴露事件。 抗生素链霉素、庆大霉素、强力霉素和环丙沙星可有效治疗土拉菌病。
布鲁氏菌病
布鲁氏菌属中的物种是革兰氏阴性的兼性细胞内病原体,表现为 coccobacilli。 有几种物种会导致动物和人类的人畜共患感染,其中四种具有显著的人类致病性:牛和水牛的流产杆菌、狗的犬杆菌、猪的猪芽孢杆菌和山羊、绵羊和骆驼的 B. melitensis。 这些病原体的感染被称为布鲁氏菌病,也称为起伏热、“地中海热” 或 “马耳他热”。 动物疫苗接种使布鲁氏菌病在美国成为一种罕见的疾病,但它在地中海、南亚和中亚、中美洲和南美洲以及加勒比地区仍然很常见。 人类感染主要与摄入受感染动物的肉类或未经巴氏消毒的乳制品有关。 感染也可能通过在处理动物产品时吸入气溶胶中的细菌或通过直接接触皮肤伤口而发生。 在美国,大多数布鲁氏菌病病例发生在广泛接触潜在感染动物的人群中(例如屠宰场工作人员、兽医)。
布鲁氏菌属产生的两个重要毒力因子是尿素酶,它允许摄入的细菌避免被胃酸破坏;脂多糖(LPS),后者允许细菌在吞噬细胞中存活。 进入组织后,细菌会被宿主中性粒细胞和巨噬细胞吞噬。 然后,细菌从吞噬体中逃脱,在细胞的细胞质中生长。 被巨噬细胞吞噬的细菌散布在全身。 这导致许多身体部位形成肉芽肿,包括骨骼、肝脏、脾脏、肺、泌尿生殖道、大脑、心脏、眼睛和皮肤。 急性感染可导致波动(复发)发热,但未经治疗的感染会发展为慢性疾病,通常表现为急性发热疾病(发热 40—41 °C [104—1058 °F]),伴有反复出现的流感样体征和症状。
布鲁氏菌只有在急性发热阶段才会在血液中可靠地发现;通过培养很难诊断。 此外,布鲁氏菌被视为 BSL-3 病原体,如果没有防护服和至少 II 类生物安全柜,在临床实验室中处理是危险的。 凝集测试最常用于血清诊断。 此外,酶联免疫吸附试验(ELISA)可用于确定与生物体的接触。 抗生素强力霉素或环丙沙星通常与利福平联合开处方;庆大霉素、链霉素和甲氧苄啶-磺胺甲恶唑(TMP-SMZ)对布鲁氏菌感染也有效,必要时可以使用。
练习\(\PageIndex{5}\)
比较土拉菌病和布鲁氏菌病的发病机制。
猫抓病
人畜共患病 cat-scratch disease(CSD)(或猫抓热)是一种细菌感染,当人类被猫咬伤或抓挠时,可能会引入淋巴结。 它是由兼性细胞内革兰氏阴性细菌 Bartonella Henselae 引起的。 猫可能会感染它们在梳理时摄入的含有汉赛拉杆菌的跳蚤粪便。 当在咬伤或刮擦部位引入含有汉赛拉杆菌的跳蚤或猫唾液(来自爪子或舔声)时,人类就会被感染。 一旦引入伤口,B. henselae 就会感染红细胞。
与外膜蛋白相关的粘附素和介导毒力因子向宿主细胞转运的分泌系统促进了@@ 汉赛尔杆菌对红细胞的入侵。 如果在初次损伤 1 至 3 周后在划痕处形成有脓液的小结节,则表明有感染证据。 然后,细菌会迁移到最近的淋巴结,在那里它们会引起肿胀和疼痛。 体征和症状还可能包括发烧、发冷和疲劳。 大多数感染是轻微的,往往具有自限性。 但是,免疫功能低下的患者可能会出现杆菌血管瘤病(BA),其特征是血管增生,导致皮肤和内脏器官形成肿瘤样肿块;或杆菌性孢子增生(BP),其特征是肝脏中有多个囊样充满血液的空腔脾。 大多数CSD病例可以通过让猫咪远离跳蚤并及时用肥皂和温水清洗猫咪的划痕来预防。
CSD 的诊断很困难,因为细菌在实验室中不容易生长。 必要时,可以进行免疫荧光、血清学检测、聚合酶链反应和基因测序以鉴定细菌种类。 鉴于这些感染的局限性,通常不开抗生素处方。 对于免疫功能低下的患者,利福平、阿奇霉素、环丙沙星、庆大霉素(肌肉注射)或 TMP-SMZ 通常是最有效的选择。
老鼠咬热
人畜共患感染鼠咬热可能由两种不同的革兰氏阴性细菌引起:单链杆菌(在北美更为常见)和小螺旋菌(在亚洲更为常见)。 由于现代卫生方面的努力,老鼠咬伤在美国很少见。 但是,接触被老鼠粪便或体液污染的 fomites、食物或水也会导致感染。 鼠咬热的体征和症状包括发烧、呕吐、肌痛(肌肉疼痛)、关节痛(关节痛)以及手脚斑丘疹。 咬伤部位也可能形成溃疡,附近的淋巴结也可能肿胀。 在大多数情况下,感染是自限性的。 人们对导致这些疾病体征和症状的毒性因素知之甚少。
细胞培养、MALDI-TOF 质谱、PCR 或 ELISA 可用于鉴定单链杆菌。 通过使用 Giemsa 或 Wright 染色或暗场显微镜对血液中的病原体进行直接显微观观察,可以证实小螺旋的诊断。 血清学检测可用于检测大约 10 天后宿主对病原体的免疫反应。 治疗这些感染的最常用抗生素是青霉素或强力霉素。
鼠疫
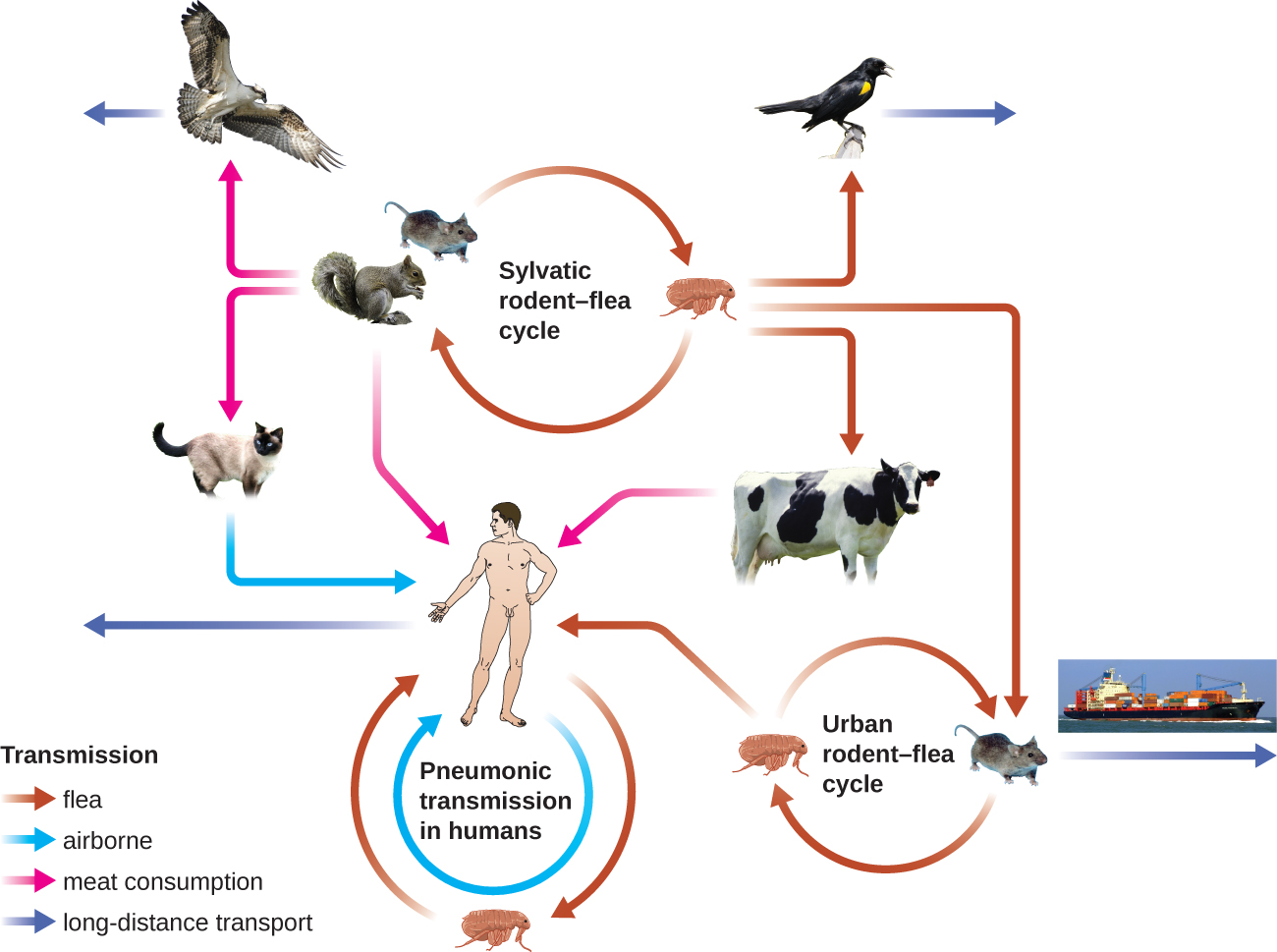
革兰氏阴性杆菌鼠疫耶尔森氏菌会导致人畜共患感染鼠疫。 这种细菌会导致动物(通常是啮齿动物或其他小型哺乳动物)和人类的急性发热病。 如果不加以治疗,这种疾病会导致高死亡率。 从历史上看,鼠疫杆菌是几次毁灭性疫情的原因,导致数百万人死亡(参见 Micro Connections:鼠疫史)。 鼠疫有三种形式:腺鼠疫(最常见的形式,约占病例的80%)、肺鼠疫和败血性鼠疫。 这些形式因传播方式和初始感染部位而有所区别。 该图\(\PageIndex{4}\)说明了动物与人类之间的各种传播和感染方式。
在腺鼠疫中,鼠疫杆菌通过被感染的跳蚤叮咬传播。 由于大多数跳蚤叮咬发生在腿部和脚踝上,因此鼠疫杆菌经常被引入下肢的组织和血液循环。 经过 2 至 6 天的潜伏期后,患者会突然出现发热(39.5—41 °C [103.1—105.8 °F])、头痛、低血压和发冷。 病原体局限于淋巴结,在那里它会引起炎症、肿胀和出血,从而形成紫色的小泡(图\(\PageIndex{5}\))。 Buboes 通常首先在腹股沟的淋巴结中形成,因为这些淋巴结与下肢有关;最终,通过血液和淋巴的循环,全身的淋巴结被感染并形成 buboes。 如果不治疗,腺鼠疫的平均死亡率约为55%,抗生素治疗的平均死亡率约为10%。
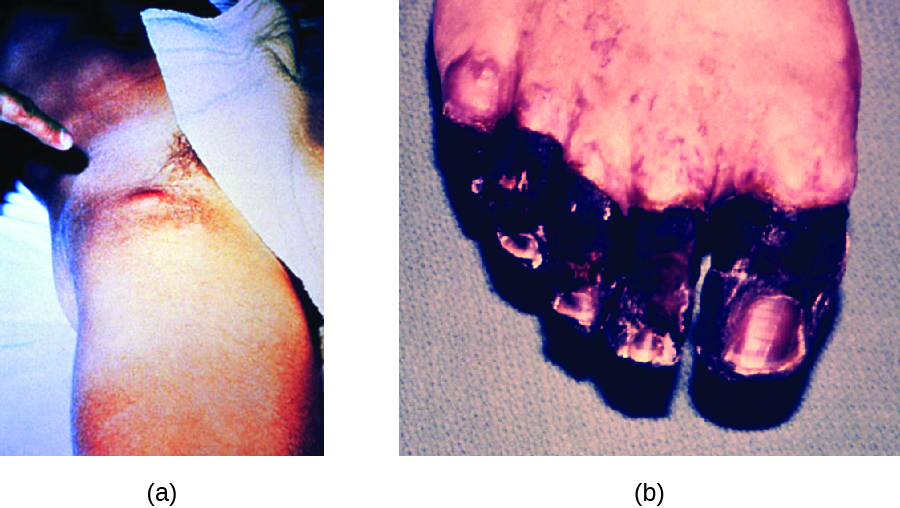
当鼠疫通过割伤或伤口直接引入血液并在人体中循环时,就会发生败血性鼠疫。 败血性鼠疫的潜伏期为 1 至 3 天,此后患者出现发热、发冷、极度虚弱、腹痛和休克。 还可能发生弥散性血管内凝血 (DIC),导致血栓的形成,阻塞血管,促进周围组织的缺血和坏死(图\(\PageIndex{5}\))。 坏死最常见于手指和脚趾等四肢,这些四肢会变黑。 败血性鼠疫可以很快导致死亡,如果不加以治疗,死亡率接近 100%。 即使使用抗生素治疗,死亡率也约为50%。
肺鼠疫发生在鼠疫杆菌引起肺部感染时。 这可能是通过吸入感染者身上的气溶胶飞沫发生的,或者当腺鼠疫或败血性鼠疫患者的感染从体内其他部位扩散到肺部时。 在 1 至 3 天的潜伏期后,体征和症状包括发烧、头痛、虚弱和迅速发展的肺炎,伴有呼吸急促、胸痛和咳嗽产生血液或水样粘液。 肺炎可能导致快速呼吸衰竭和休克。 肺鼠疫是唯一可以通过传染性气溶胶飞沫在人与人之间传播的鼠疫形式。 如果不加以治疗,死亡率接近100%;使用抗生素治疗,死亡率约为50%。
鼠疫的高死亡率部分是由于其毒性因子异常充分。 迄今为止,已经从鼠疫杆菌中鉴定出至少15种不同的主要毒力因子,其中有8个与宿主细胞的粘附有关。 此外,鼠疫杆菌胶囊的F1成分是一种毒性因子,可使细菌避免吞噬作用。 F1 是在哺乳动物感染期间大量产生的,是免疫原性最强的成分。 11 成功使用毒力因子可以使杆菌从咬伤区域传播到区域淋巴结,最终传播到整个血液和淋巴系统。
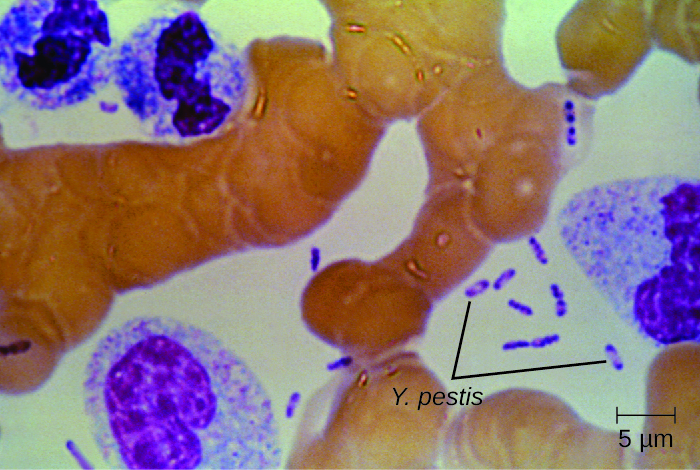
培养并直接从显微镜下检查来自鼠疫、血液或痰液的液体样本是鉴定鼠疫杆菌和确认鼠疫推定诊断的最佳方法。 标本可以使用 Gram、Giemsa、Wright 或 Wayson 的染色技术进行染色(图\(\PageIndex{6}\))。 这些细菌呈现出典型的双极染色图案,类似于安全别针,便于推定识别。 直接荧光抗体检测(外膜抗原的快速检测)和血清学检测(如ELISA)可用于确认诊断。 在美国鉴定鼠疫杆菌分离株的确认方法是噬菌体裂解。
及时的抗生素治疗可以解决大多数腺鼠疫病例,但败血症和肺鼠疫更难治疗,因为它们的潜伏期较短。 存活通常取决于早期和准确的诊断以及抗生素疗法的适当选择。 在美国,用于治疗鼠疫患者的最常用抗生素是庆大霉素、氟喹诺酮类、链霉素、左氧氟沙星、环丙沙星和强力霉素。
练习\(\PageIndex{6}\)
比较腺鼠疫、败血性鼠疫和肺鼠疫。
第一次有记录的鼠疫疫情,即查士丁尼鼠疫,发生在公元六世纪。 人们认为它起源于中非,并通过贸易路线传播到地中海。 在高峰期,仅君士坦丁堡每天就有5,000多人死亡。 最终,该城市有三分之一的人口死于鼠疫。 12 这次疫情的影响可能是查士丁尼皇帝后来倒台的原因。
第二次大流行被称为黑死病,发生在14世纪。 这一次,人们认为感染起源于亚洲的某个地方,然后由贸易、士兵和战争难民运往欧洲。 据估计,这次疫情造成欧洲四分之一的人口死亡(2500万,主要在主要城市)。 此外,据认为,在亚洲和非洲,至少还有2,500万人被杀害。 13 第二次疫情与鼠疫耶尔森氏菌 biovar Medievalis 菌株有关,在欧洲和英国又循环了 300 年,在 1660 年代被称为 “大瘟疫”。
最近的疫情发生在 19 世纪 90 年代,鼠疫耶尔森氏菌 b iovar Orientalis。 这次疫情起源于中国云南省,并通过贸易传播到世界各地。 正是在这个时候,瘟疫进入了美国。 鼠疫的病原体也是亚历山大·耶尔辛(1863—1943 年)在这次疫情期间发现的。 死亡总人数低于之前的疫情,这可能是因为卫生和医疗支持的改善。 14 归因于最后一次大流行的大部分死亡发生在印度。
访问此链接,查看一篇描述黑死病细菌基因组与当今腺鼠疫菌株有多相似的文章。
人畜共患发热疾病
各种各样的人畜共患发热疾病(引起发烧的疾病)是由需要节肢动物载体的致病细菌引起的。 这些病原体要么是 Anaplasma、Bartonell a、Ehrlichia、Orientia 和 R ickettsia 的专有细胞内物种,要么是疏螺旋体属中的螺旋体。 该组病原体的分离和鉴定最好在 BSL-3 实验室进行,因为与这些疾病相关的感染剂量很低。
无形体病
人畜共患蜱传疾病人类粒细胞无形体病(HGA)是由专性细胞内病原体 Anaplasma phagocytophilum 引起的。 HGA 主要在美国中部和东北部以及欧洲和亚洲国家流行。
HGA 通常是一种轻度发热性疾病,在免疫功能正常的患者中会出现类似流感的症状;但是,至少有 50% 的感染症状严重到需要住院治疗,在这些患者中,只有不到 1% 的患者会死于 HGA。 15 白脚老鼠、花栗鼠和田鼠等小型哺乳动物已被确定为吞噬杆菌的储存库,它通过 Ixodes tick 的叮咬传播。 已在无形虫中报告了五个主要毒性因子 16;三个是依附因子,两个是允许病原体避免人体免疫反应的因子。 诊断方法包括通过显微镜检查染有 Giemsa 或 Wright 染色的中性粒细胞或嗜酸性粒细胞来定位无形体的细胞内微菌落、用于检测 A. phagocytophilum 的聚合酶链反应以及检测抗体滴度的血清学检测病原体。 用于治疗的主要抗生素是多西环素。
Ehrlichiosis
人类单细胞增生素 ehrlichiosis(HME)是一种人畜共患的蜱传疾病,由 BSL-2 引起,是细胞内病原体 Ehrlichia chaffeensis 的专有细胞。 目前,HME的地理分布主要位于美国东半部,西方报告了几例病例,这与主要媒介孤星蜱虫(Amblyomma americanum)的已知地理分布相对应。 HME 的症状与无形体病中观察到的流感样症状相似,但皮疹更为常见,60% 的儿童和不到 30% 的成年人出现瘀点、黄斑和斑丘疹样皮疹。 17 毒力因子使查菲恩斯大肠杆菌能够粘附并感染单核细胞,在单核细胞中形成细胞内微菌落,可诊断为 HME。 HME 的诊断可以通过聚合酶链反应和血清学检测来确认。 对于所有年龄段的成人和儿童来说,HME 的一线治疗方法是多西环素。
流行性斑疹伤寒
流行性斑疹伤寒是由普罗瓦泽基立克次体引起的,由体虱 Pediculus Humanus 传播。 飞鼠是北美普罗瓦泽基的动物储存库,也可能是能够传播病原体的虱子的来源。 流行性斑疹伤寒的特征是持续约两周的高烧和身体疼痛。 腹部和胸部出现皮疹并辐射到四肢。 严重病例可能导致休克死亡或心脏和脑组织受损。 受感染的人是这种细菌的重要储存库,因为 R. prowazekii 是唯一能够在人类中建立慢性携带状态的立克次氏菌。
流行性斑疹伤寒在人类历史上发挥了重要作用,在战争或逆境时期引发了大规模疫情,死亡率很高。 第一次世界大战期间,流行性斑疹伤寒在东线造成300多万人死亡。 18 随着有效杀虫剂的出现和个人卫生条件的改善,流行性斑疹伤寒现在在美国相当罕见。 但是,在发展中国家,如果不进行治疗,流行病可能导致高达40%的死亡率。 19 近年来,大多数疫情发生在布隆迪、埃塞俄比亚和卢旺达。 例如,1997年在布隆迪难民营爆发的疫情导致约76万人口中有45,000人患病。 20
快速诊断很困难,因为主要症状与许多其他疾病的症状相似。 在治疗决策至关重要的疾病急性期,分子和免疫组织化学诊断测试是确定诊断的最有用的方法。 聚合酶链反应检测来自 R. prowazekii 的独特基因,可用于确认流行性斑疹伤寒的诊断,同时对组织活检标本进行免疫荧光染色。 血清学通常用于识别立克次体感染。 但是,足够的抗体滴度需要长达 10 天才能形成。 抗生素治疗通常在诊断完成之前开始。 用于治疗流行性斑疹伤寒患者的最常用药物是多西环素或氯霉素。
小鼠(地方性)斑疹伤寒
鼠斑疹伤寒(也称为地方性斑疹伤寒)由伤寒立克次体引起,通过鼠蚤 Xenopsylla cheopis 的叮咬传播,以受感染的老鼠为主要宿主。 小鼠斑疹伤寒的临床体征和症状包括皮疹和发冷,伴有持续约 12 天的头痛和发烧。 一些患者还表现出类似咳嗽和肺炎的症状。 免疫功能低下的患者可能出现严重疾病,包括癫痫发作、昏迷以及肾脏和呼吸衰竭。
小鼠斑疹伤寒的临床诊断可以从皮疹的活检标本中得到证实。 诊断测试包括间接免疫荧光抗体 (IFA) 染色、伤寒杆菌聚合酶链反应以及急性和恢复期血清学检测。 主要治疗方法是强力霉素,氯霉素是第二选择。
落基山斑疹热
落基山斑疹热(RMSF)病是由立克次体立克次氏体引起的,通过美国狗虱(Dermacentor vari abilis)、落基山木虱(D. andersoni)或棕狗蜱叮咬传播(Rhipicephalus sanguineus)。
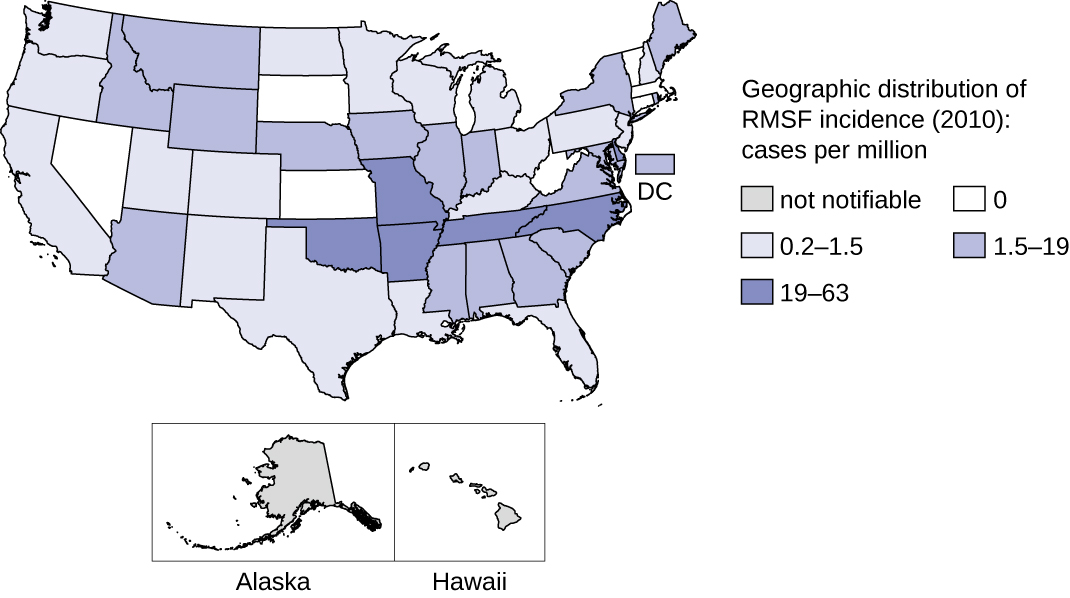
这种疾病在北美和南美流行,其发病率与节肢动物病媒范围一致。 尽管有名字,但美国的大多数病例不是发生在落基山地区,而是发生在东南部;北卡罗来纳州、俄克拉荷马州、阿肯色州、田纳西州和密苏里州占所有病例的60%以上。 21 图中的地图\(\PageIndex{7}\)显示了 2010 年美国流行率的分布情况。
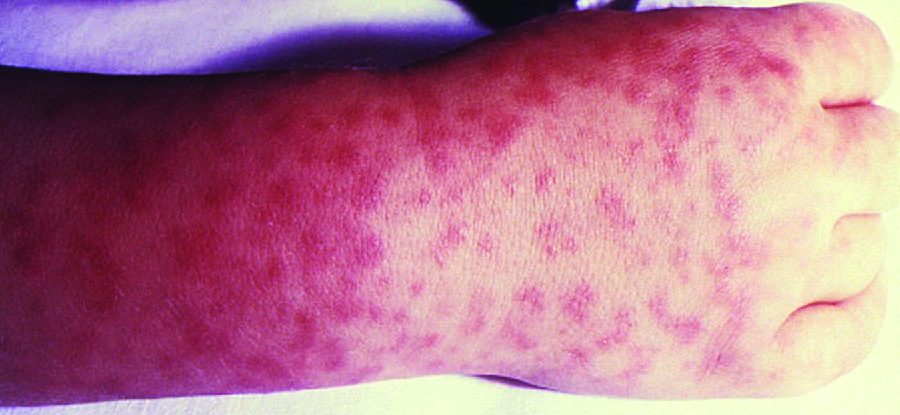
RMSF 的体征和症状包括高烧、头痛、身体疼痛、恶心和呕吐。 瘀点皮疹(外观类似于麻疹)始于手部和手腕,然后扩散到躯干、面部和四肢(图\(\PageIndex{8}\))。 如果不加以治疗,RMSF 是一种严重的疾病,即使在其他方面健康的患者中,也可能在最初的 8 天内致命。 理想情况下,治疗应在瘀点出现之前开始,因为这是发展为严重疾病的征兆;但是,皮疹通常要到症状出现后的第 6 天或之后才出现,只有 35% — 60% 的感染患者会出现皮疹。 即使有临床支持,与瘀点形成相关的血管通透性增加也可能导致3%或更高的死亡率。 大多数死亡是由于低血压和心脏骤停或血液凝固后缺血造成的。
诊断可能具有挑战性,因为该疾病模仿了其他几种更流行的疾病。 RMSF 的诊断基于症状、皮疹活检标本的荧光抗体染色、立克次氏体的 PCR 以及急性和恢复期血清学检测。 主要治疗方法是强力霉素,氯霉素是第二选择。
莱姆病
莱姆病是由螺旋体 Borr elia burgdorferi 引起的,这种螺旋体是由一只身体强壮的黑腿 Ixodes 蜱叮咬传播的。 I. scapularis 是在美国东部和中北部传播 B. burgdorferi 的生物载体,I. pacificus 在美国西部传播 B. burgdorferi(图\(\PageIndex{10}\))。 B. burgdorferi 在亚洲和欧洲的传播是由不同种类的 Ixodes 蜱虫造成的。 在美国,莱姆病是最常报告的媒介传播疾病。 2014年,它是全国第五大最常见的应报告疾病。 22
Ixodes 蜱有复杂的生命周期,鹿、老鼠甚至鸟类都可以充当水库。 在两年多的时间里,蜱经历了四个发育阶段,每个阶段都需要宿主提供一顿血粉。 春天,蜱卵会孵化成六足幼虫。 这些幼虫最初不携带 B. burgdorferi。 他们可能会在服用第一顿血粉(通常来自老鼠)时获得螺旋体。 然后,幼虫越冬并在次年春天变成八足若虫。 若虫主要从小型啮齿动物身上摄取血粉,但也可能以人类为食,钻入皮肤。 喂食期可以持续数天到一周,受感染的若虫通常需要24小时才能传播足够的伯格多费里杆菌,从而在人类宿主中引起感染。 若虫最终会成长为雄性和雌性的成年蜱虫,它们往往以鹿等较大的动物为食,偶尔也以人类为食。 然后,成年人交配并产生卵子以继续循环(图\(\PageIndex{9}\))。
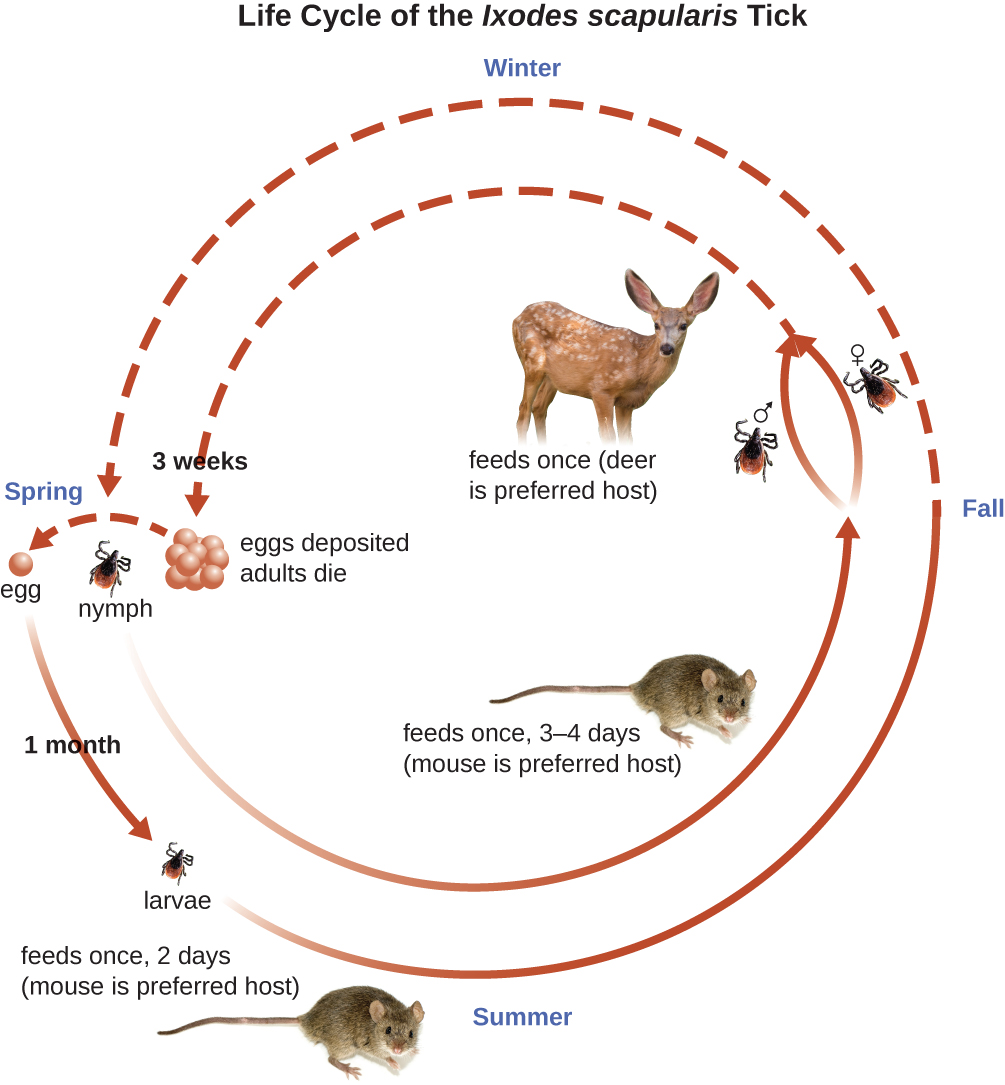
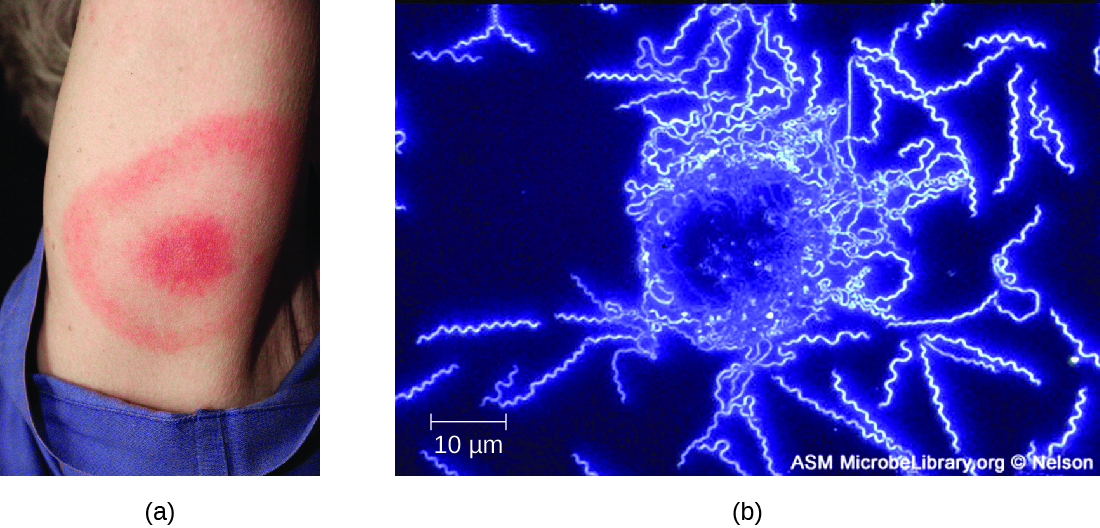
莱姆病的症状分为三个阶段:早期局部化、早期传播和晚期。 在早期定位阶段,大约 70% — 80% 23 的病例可能在最初的蜱咬部位表现为靶眼疹,称为偏头红斑。 皮疹在蜱虫叮咬后3至30天形成(平均为7天),触感也可能很温暖(图\(\PageIndex{10}\))。 24 如果蜱虫叮咬发生在头皮或其他不太明显的部位,这种诊断迹象通常会被忽视。 其他早期症状包括类似流感的症状,例如不适、头痛、发烧和肌肉僵硬。 如果患者得不到治疗,则疾病的第二个早期传播阶段将在几天到几周后发生。 此阶段的症状可能包括剧烈头痛、颈部僵硬、面部麻痹、关节炎和心脏炎。 该疾病的晚期表现可能在暴露数年后出现。 慢性炎症会造成损害,最终可能导致严重的关节炎、脑膜炎、脑炎和精神状态改变。 如果不加以治疗,这种疾病可能会致命。
除了其他相关症状外,仅根据感染部位存在靶眼疹(如果有),就可以对莱姆病做出推定诊断(图\(\PageIndex{10}\))。 此外,间接免疫荧光抗体 (IFA) 标记可用于可视化血液或皮肤活检标本中的细菌。 诸如ELISA之类的血清学测试也可用于检测因感染而产生的血清抗体。 在感染的早期阶段(大约30天),阿莫西林和多西环素等抗菌药物是有效的。 在后期阶段,可以静脉注射青霉素 G、氯霉素或头孢曲松。
复发热
疏螺旋体属也可能导致复发热。 最常见的两种物种是复发性杆菌,它会导致鼻源复发热的流行,以及引起蜱传复发热的乙型赫尔姆西氏杆菌。 这些 Borrelia 物种分别由体虱 Pediculus Humanus 和软体蜱虫 O rnithodoros Hermsi 传播。 虱子从人类水库获取螺旋体,而蜱则从啮齿动物水库中获取螺旋体。 当载体唾液或排泄物中的疏螺旋体在媒介叮咬时迅速进入皮肤时,螺旋体会感染人类。
在虱源和蜱传复发热中,菌血症通常发生在初次接触后,会导致突然的高烧(39—43 °C [102.2—109.4 °F),通常伴有头痛和肌肉酸痛。 大约 3 天后,这些症状通常会消退,直到大约一周后才再次出现。 再过3天,症状再次消退,但一周后恢复,除非抗生素治疗中断,否则这个周期可能会重复好几次。 通过细菌抗原变异逃避免疫是这些疾病症状周期性的原因。
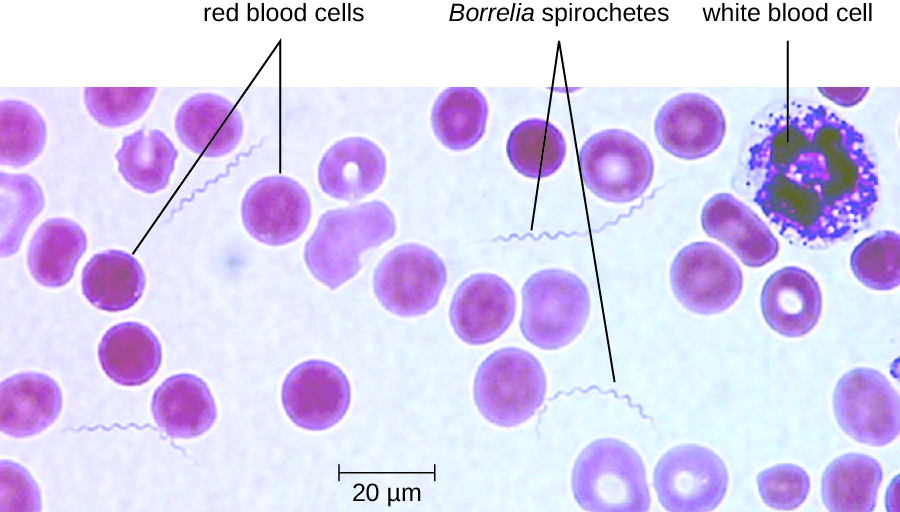
复发热的诊断可以通过使用暗场显微镜观察血液中的螺旋体来做出(图\(\PageIndex{11}\))。 对于 louseborne 复发热,强力霉素或红霉素是一线抗生素。 对于蜱传复发热,四环素或红霉素是一线抗生素。
战壕热
第一次世界大战期间,劳斯传播的战壕热最初被描述为一种特殊疾病,当时约有100万士兵被感染。 今天,它主要限于发展中国家环境卫生和个人卫生条件差导致虱子侵扰的地区(例如人口过多的城市地区和难民营)。 沟热是由革兰氏阴性细菌巴尔通体金塔纳引起的,这种细菌是在受感染体虱 Pediculus humanus var corp oris 的粪便摩擦到虱子叮咬、磨损的皮肤或结膜中时传播的。 症状通常在为期 5 天的疗程后出现,表现为高烧、身体疼痛、结膜炎、眼痛、严重头痛以及小腿、颈部和背部严重骨痛。 可以使用血液培养进行诊断;ELISA等血清学测试可用于检测病原体的抗体滴度,也可以使用聚合酶链反应。 一线抗生素是强力霉素、大环内酯类抗生素和头孢曲松。
练习\(\PageIndex{7}\)
- 与流行性斑疹伤寒相关的病媒是什么?
- 描述鹿蜱的生命周期以及它如何传播莱姆病。
勾选小贴士
本章涵盖的许多疾病都涉及节肢动物载体。 其中,蜱虫可能是美国最常见的。 成年蜱有八条腿和两个身体部位,即头胸和头部(图\(\PageIndex{12}\))。 它们的长度通常在2毫米至4毫米之间,通过附着在皮肤上以宿主的血液为食。
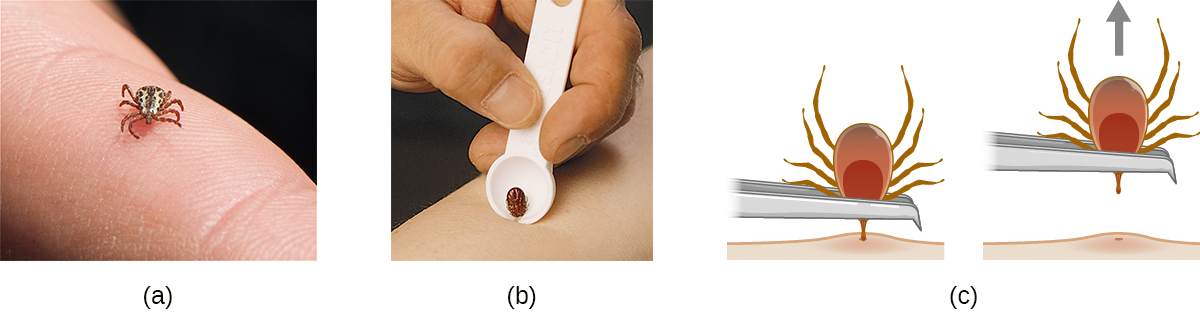
一旦发现未连接的蜱虫,就应将其移除并消除。 去除已经附着的蜱虫时,请记住以下指导方针,以减少接触病原体的机会:
- 用钝镊子在附着部位附近轻轻拉动,直到蜱虫释放对皮肤的控制。
- 避免压碎蜱的身体,也不要用裸手指处理蜱虫。 这可能会释放细菌病原体,实际上会增加你的暴露量。 蜱可以通过淹死在水或酒精中杀死,如果以后需要进行识别和分析,也可以将其冷冻。
- 使用异丙醇等防腐剂擦拭该区域进行彻底消毒。
- 监测咬伤部位是否有皮疹或其他感染迹象。
近年来,社交媒体和伪新闻业传播了许多不明智的去除蜱虫的家庭疗法,已变得很流行。 卫生专业人员应劝阻患者不要使用以下任何方法,但不建议使用这些方法:
- 使用化学物质(例如凡士林或指甲油)去除附着的蜱虫,因为它会导致蜱释放液体,从而增加感染的机会
- 使用高温物体(火柴或烟头)移走附着的蜱虫
- 用手指或镊子挤压壁虱的身体
循环系统和淋巴系统的细菌感染
尽管循环系统是一个封闭的系统,但细菌可以通过多种途径进入血液。 伤口、动物咬伤或其他皮肤和粘膜破裂可能导致细菌病原体在全身迅速传播。 局部感染也可能扩散到血液,导致严重且往往是致命的全身感染。 图\(\PageIndex{13}\)和图\(\PageIndex{14}\)总结了循环系统和淋巴系统细菌感染的主要特征。
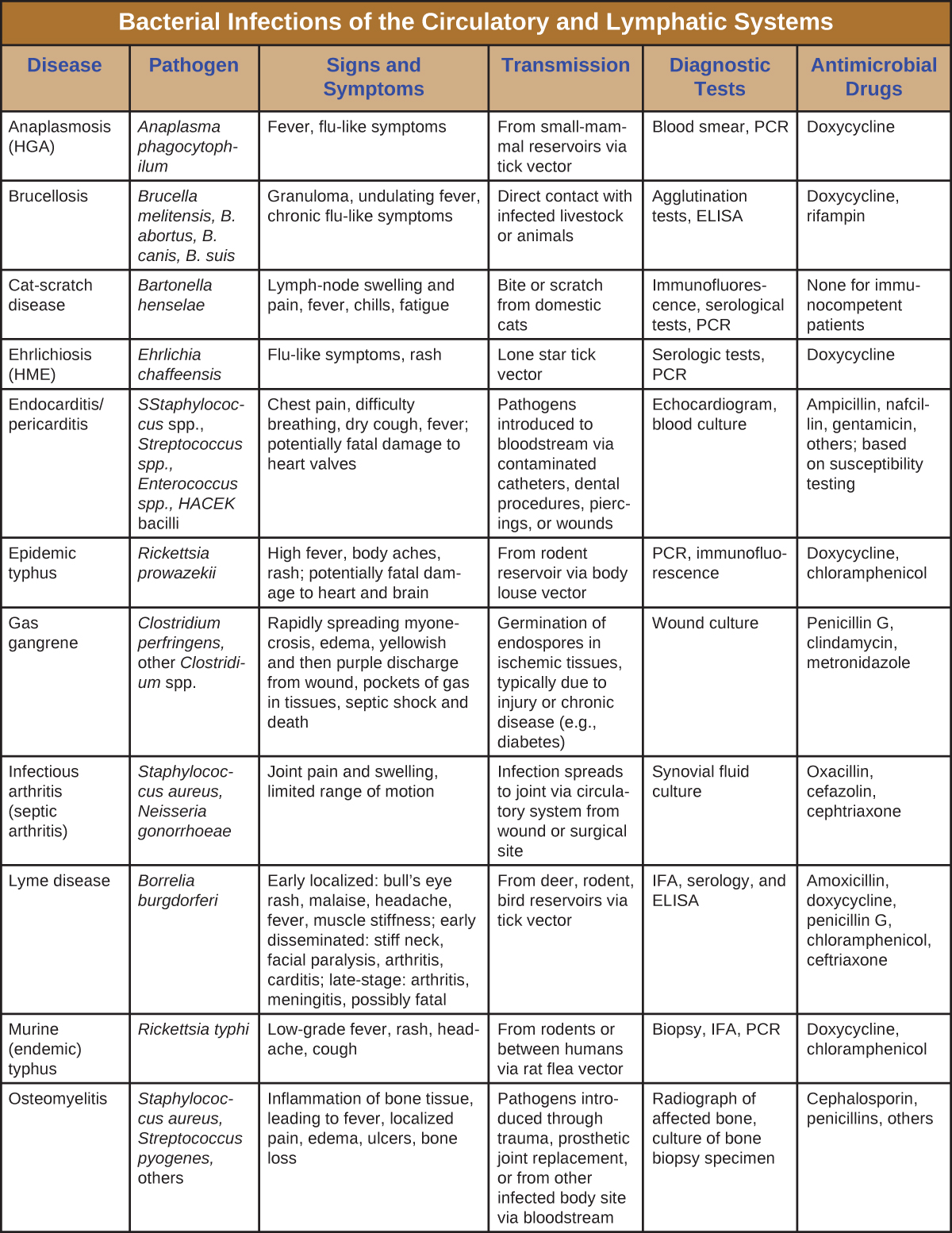
![表标题为:循环系统和淋巴系统的细菌感染(续)。 专栏:疾病、病原体、体征和症状、传播、诊断测试、抗菌药物。鼠疫;鼠疫耶尔森菌;Bubonic:buboes、发热、内出血;败血症:发热、腹痛、休克、DIC、四肢坏死;肺炎:急性肺炎、呼吸衰竭、休克。 所有形式的死亡率都很高。 通过跳蚤载体或食用受感染动物从哺乳动物储存库传播;肺鼠疫通过呼吸气溶胶在人与人之间传播;从淋巴、血液或痰液样本中培养细菌;DFA、ELISA;庆大霉素、氟喹诺酮类等。 产后败血症;化脓性链球菌等;快速发热、休克和死亡;分娩期间或分娩后立即引入的病原体;伤口、尿液或血液培养;根据易感性测试确定。 鼠咬热;单链杆菌、小螺旋菌;发热、肌肉和关节疼痛、皮疹、溃疡;被感染的老鼠咬伤或暴露于受污染食物或水中的老鼠粪便或体液;通过样本和抗体测试观察生物体;青霉素。 复发热;疏螺旋体复发炎、B. hermsii、其他 Borrelia spp.;反复发热、头痛、肌肉酸痛;通过体虱或蜱载体从啮齿动物或人类水库中获得;暗场显微镜;强力霉素、四环素、红霉素。 风湿热;化脓性链球菌;关节疼痛和肿胀、心脏瓣膜炎症和疤痕、心脏杂音;链球菌咽炎后遗症;血清学、心电图、超声心动图;苄星苄基青霉素。 落基山发现发热;立克次体立克次氏体;高热、头痛、身体疼痛、恶心和呕吐、瘀点皮疹;血液凝固引起的潜在致命性低血压和缺血;通过蜱载体从啮齿动物储存库;活检、血清学、聚合酶链反应;强力霉素、氯霉素。 毒性休克综合征 (TSS);金黄色葡萄球菌;突发高热、呕吐、腹泻、低血压、局部感染引起的死亡病原体扩散到血液;卫生棉条或其他阴道内产品引入的病原体;血清学,分离株中的毒素鉴定;克林霉素、万古霉素。 毒性休克样综合征 (STSS);化脓性链球菌;突发高热、呕吐、腹泻、急性呼吸窘迫综合征 (ARDS)、低氧血症、坏死性筋膜炎、死亡;链球菌皮肤或软组织感染后遗症;[缺失];青霉素、头孢菌素。 沟热;巴尔通体金塔纳;高热、结膜炎、眼痛、头痛、小腿、颈部和背部严重疼痛;人与人之间通过体虱载体;血液培养、ELISA、PCR;强力霉素、大环内酯类抗生素、头孢曲松。 土拉热病(兔热);Francisella tularensis 皮肤病变、发热、发冷、头痛、buboes;吃或处理受感染的兔子;通过蜱虫或苍蝇媒介传播受感染的动物;气溶胶传播(实验室或作为生物武器);DFA;链霉素、庆大霉素等。](https://bio.libretexts.org/@api/deki/files/9163/OSC_Microbio_25_02_BactCircDP_Part2.jpg)
关键概念和摘要
- 循环系统的细菌感染几乎普遍严重。 如果不加以治疗,大多数人的死亡率很高。
- 细菌病原体通常需要突破免疫防御能力才能在循环系统中定植。 大多数情况下,这涉及节肢动物媒介的伤口或咬伤,但也可能发生在医院环境中并导致医院感染。
- 革兰氏阴性菌和革兰氏阳性细菌引起的@@ 败血症、产后热、风湿热、心内膜炎、气性坏疽、骨髓炎和中毒性休克综合征通常是由医疗或外科干预导致的损伤或细菌引入所致。
- 土拉热病、布鲁氏菌病、猫抓热、老鼠咬伤热和腺鼠疫都是由生物载体传播的人畜共患疾病
- Ehrlichiosis、无形体病、地方性斑疹伤寒和小鼠斑疹伤寒、落基山斑疹热、莱姆病、复发热和战壕热由节肢动物媒介传播。
- 由于它们的症状与其他疾病的症状非常相似,因此许多循环系统的细菌感染很难诊断。
- 标准抗生素疗法可有效治疗循环系统的大多数细菌感染,除非该细菌具有耐药性,在这种情况下,可能需要协同治疗。
- 对菌血症的全身免疫反应,包括释放过量的细胞因子,有时对宿主的伤害可能比感染本身更大。
脚注
- 1 S.P. LaRosa。 “败血症。” 2010。 http://www.clevelandclinicmeded.com/...isease/sepsis/。
- 2 华盛顿特区安格斯,T. Van der Poll。 “严重的败血症和感染性休克。” 《新英格兰医学杂志》 369,第 9 期(2013):840—851。
- 3 疾病控制与预防中心。 “中毒性休克综合症(链球菌除外)(TSS)2011 年病例定义。” https://wwwn.cdc.gov/nndss/condition...finition/2011/。 已于 2016 年 7 月 25 日访问。
- 4 疾病控制与预防中心。 “链球菌毒性休克综合症(STSS)(化脓性链球菌)2010 年病例定义。” https://wwwn.cdc.gov/nndss/condition...finition/2010/。 已于 2016 年 7 月 25 日访问。
- 5 M.E. Shirtliff,Mader JT。 “急性化脓性关节炎。” 《临床微生物学评论》第 15 期第 4 期 (2002): 527—544。
- 6 J.R. Maneiro 等人。 “原生化脓性关节炎治疗失败和死亡率的预测因素。” 临床风湿病学 34,第 11 期(2015):1961—1967。
- 7 M. Vazquez。 “儿童骨髓炎。” 《儿科最新观点》第 14 期,第 1 期(2002):112—115。
- 8 A. Beaudoin 等人。 “儿童中的急性风湿热和风湿性心脏病——美属萨摩亚,2011-2012年。” 《发病率和死亡率周报》第 64 期第 20 期 (2015): 555—558。
- 9 M.A. Gerber 等人。 “预防风湿热和急性链球菌咽炎的诊断和治疗:来自美国心脏协会风湿热、心内膜炎和川崎病委员会、青年心血管疾病委员会、功能跨学科委员会的科学声明基因组学和转化生物学,以及护理质量和结果研究跨学科委员会:由美国儿科学会认可。” 发行量 119,第 11 期(2009):1541—1551。
- 10 世界卫生组织。 《世卫组织土拉菌病指南》,2007年。 http://www.cdc.gov/tularemia/resources/whotularemiamanual.pdf。 已于 2016 年 7 月 26 日访问。
- 11 卫生部病原体系统生物学重点实验室。 “致病细菌的毒力因子,耶尔森氏菌。” http://www.mgc.ac.cn/cgi-bin/VFs/gen...Genus=Yersinia。 已于 2016 年 9 月 9 日访问。
- 12 罗森,威廉。 查士丁尼的跳蚤:瘟疫、帝国和欧洲的诞生。 Viking Adult;第 3 页;ISBN 978-0-670-03855-8。
- 13 Benedictow,Ole J. 2004。 《黑死病 1346-1353:完整历史》。 伍德布里奇:博伊德尔出版社。
- 14 疾病控制与预防中心。 “瘟疫:历史。” http://www.cdc.gov/plague/history/。 已于 2016 年 9 月 15 日访问。
- 15 J.S. Bakken 等人 “蜱传立克次体病的诊断和管理:落基山斑点热、埃利希奥斯和无形体病——美国。 医生、其他医疗保健和公共卫生专业人员的实用指南。” MMWR 建议和报告 55 没有。 RR04 (2006): 1—27。
- 16 卫生部病原体系统生物学重点实验室,“致病细菌的毒力因子,无形体”,2016。 http://www.mgc.ac.cn/cgi-bin/VFs/jsif/main.cgi。 已于 2016 年 7 月 26 日访问。
- 17 疾病控制与预防中心。 “Ehrlichiosis、症状、诊断和治疗”。2016。 https://www.cdc.gov/ehrlichiosis/symptoms/index.html。 已于 2016 年 7 月 29 日访问。
- 18 Drali、R.、Brouqui、P. 和 Raoult,D. “第一次世界大战中的斑疹伤寒” 《今日微生物学》41 (2014) 2:58 —61。
- 19 疾病控制与预防中心。 美国疾病预防控制中心 2014 年国际旅行健康信息:黄皮书。 牛津大学出版社,2013年。 http://wwwnc.cdc.gov/travel/yellowbook/2016/infectious-diseases-related-to-travel/rickettsial-spotted-typhus-fevers-related-infections-anaplasmosis-ehrlichiosis。 已于 2016 年 7 月 26 日访问。
- 20 世界卫生组织。 “斑疹伤寒。” 1997。www.who.int/mediacentre/factsheets/fs162/en/。 已于 2016 年 7 月 26 日访问。
- 21 疾病控制与预防中心。 “落基山斑疹热(RMSF):统计和流行病学。” http://www.cdc.gov/rmsf/stats/index.html。 已于 2016 年 9 月 16 日访问。
- 22 疾病控制与预防中心。 “莱姆病。 数据和统计。” 2015。 http://www.cdc.gov/lyme/stats/index.html。 已于 2016 年 7 月 26 日访问。
- 23 疾病控制与预防中心。 “未经治疗的莱姆病的体征和症状。” 2015。 http://www.cdc.gov/lyme/signs_symptoms/index.html。 已于 2016 年 7 月 27 日访问。
- 24 疾病控制与预防中心。 “蜱虫。 滴虫病的症状。” 2015。 http://www.cdc.gov/ticks/symptoms.html。 已于 2016 年 7 月 27 日访问。


